Полинейропатия: диабетическая, нижних конечностей, алкогольная (токсическая) и другие. Диабетическая полинейропатия - виды, стадии и лечение
Полинейропатия – группа заболеваний, поражающая большое количество нервных окончаний в организме человека. Болезнь имеет различные причины возникновения. Факторы, которые вызывают появление болезни, в первую очередь раздражают нервные волокна, и только потом приводят к нарушению их функционирования. Характерные признаки болезни - слабость в мышцах и боль в поражённой области тела.
Недуг проявляется параличами, нарушениями восприимчивости к тактильным прикосновениям, различными расстройствами в работе верхних и нижних конечностей тела человека. Признаки болезни и интенсивность их проявления полностью зависит от формы и вида заболевания. Обычно полинейропатия доставляет много страданий больным, лечение носит затяжной характер. Течение недуга прогрессирующее и процесс может хронизироваться. Чаще всего такое заболевание возникает в нижних частях тела.
Полинейропатия может протекать в вялой форме, а также иметь молниеносное развитие.
Этиология
Причины возникновения полинейропатии различны. К основным относят:
- отравления чистым спиртом, газом, мышьяком (химическое отравление);
- хронические заболевания ( , );
- системные патологии организма;
- длительное употребление некоторых групп фармацевтических препаратов;
- алкоголизм;
- нарушение иммунитета;
- наследственный фактор;
- нарушение метаболизма;
Патология может носить характер:
- воспалительный. В этом случае наблюдается интенсивное воспаление нервных волокон;
- токсический. Развивается вследствие попадания в организм большого количества токсических веществ;
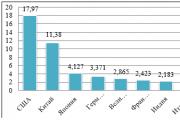
- аллергический;
- травматический.
В наше время наиболее распространённым видом является диабетическая полинейропатия. Стоит отметить, что полинейропатия довольно опасная патология, которая требует своевременного и адекватного лечения. Если его не будет, то прогрессирование недуга может привести к атрофии мышц и появлению язв. Наиболее опасное осложнение - паралич ног или рук, а после мышц дыхания.
Разновидности
По механизму повреждения болезнь подразделяется на такие виды:
- демиелинизирующая полинейропатия. Развитие болезни связано с распадом в организме белка, который обволакивает нервы и отвечает за высокую скорость проведения по ним импульсов;
- аксональная. Такой вид связан с нарушением в работе нервного стержня. Этот тип сопровождается тяжёлым лечением и долгим восстановлением;
- нейропатическая. При ней наблюдается поражение непосредственно тел нервных клеток;
- дифтерийная и диабетическая полинейропатия;
- полинейропатия нижних конечностей;
- алкогольная полинейропатия.
По первенству поражения нервов полинейропатия бывает:
- сенсорной. Проявляется в виде онемения или боли;
- моторной. Поражаются двигательные волокна, что сопровождается слабостью в мышцах;
- сенсорно-моторная. Характерные симптомы поражения – снижение чувствительности и двигательной активности мышечных структур;
- вегетативная. Идёт нарушение в работе внутренних органов из-за воспаления нервов;
- смешанная. Включает в себя все признаки вышеописанных типов;
- полинейропатия нижних конечностей.
В зависимости от причины развития, полинейропатия может быть:
- идиопатической. Возникновение связывают с нарушениями в работе иммунной системы;
- наследственной. Передаётся от одного поколения к другому;
- дисметаболической. Прогрессирует вследствие нарушения обмена веществ;
- токсическая полинейропатия развивается от попадания в организм токсических веществ;
- постинфекционной. Возникает при инфекционных процессах в организме;
- паранеопластической. Развитие идёт совместно с онкологическими заболеваниями;
- при заболеваниях организма, развивается как часть болезни;
- алкогольная полинейропатия.
По характеру течения:
- острая. Время развития от двух до четырёх дней. Лечение длится несколько недель;
- подострая. Развивается за несколько недель, лечение проходит месяцами;
- хроническая. Прогрессирует от полугода и более, имеет индивидуальный для каждого человека термин лечения.

Симптомы
Вне зависимости от того, какой вид заболевания у человека, будь-то алкогольная или диабетическая, наследственная или токсическая полинейропатия или же демиелинизирующая, симптомы зачастую они имеют одни и те же.
Широкий спектр факторов, вызывающих заболевание, зачастую в первую очередь поражают нерв, а после приводят к нарушению функции их работы. Основными симптомами недуга есть:
- слабость в мышцах рук и ног;
- нарушение дыхательного процесса;
- снижение рефлексов и чувствительности, вплоть до их полного отсутствия;
- продолжительное ощущение «мурашек» по всей коже;
- повышенное потоотделение;
- тремор или судороги;
- отёки рук и ног;
- учащённое сердцебиение;
- шаткая походка и головокружение;
- запоры.
Осложнения
На самом деле осложнений полинейропатии не много, но все они носят кардинальный характер. Осложнения недуга следующие:
- внезапная сердечная смерть;
- нарушение двигательных функций, полное обездвиживание больного;
- нарушение дыхательных процессов.
Диагностика
Самостоятельно диагностировать любой из вышеописанных видов полинейропатии только по симптомам у человека не получится (многие симптомы схожи с проявлением других болезней). При обнаружении одного или нескольких признаков, нужно как можно скорее обратиться к врачу. Для постановки диагноза специалисты проведут широкий ряд исследований, в который входят:
- первичный осмотр и опрос;
- неврологический осмотр и проверка базовых нервных рефлексов;
- полный анализ крови;
- рентгенография;
- биопсия;
- консультации больного у таких специалистов, как терапевт и эндокринолог.
Лечение
Первично лечение полинейропатии направлено на устранение причины её возникновения и симптомов. Назначается в зависимости от вида патологии:
- лечение диабетической полинейропатии начинают со снижением в организме уровня глюкозы;
- при алкогольной полинейропатии нужно строго воздержаться от приёма спиртных напитков и всего того, что может содержать алкоголь;
- прекращение всех контактов с химическими веществами, чтоб предотвратить возникновение токсического типа заболевания;
- приём большого количества жидкости и антибиотиков при инфекционной полинейропатии;
- хирургическое вмешательство при паранеопластическом типе заболевания.
- употребление обезболивающих препаратов при сильном болевом синдроме.
Кроме всего прочего, может понадобиться полная очистка крови, гормонотерапия или лечение витаминами (именно этот вид терапии, в медицинских кругах, считается наиболее эффективным).
Хорошим методом лечения полинейропатии является физиотерапия. Особенно будет полезна при хронических и наследственных формах болезни.
Профилактика
Профилактические мероприятия полинейропатии направлены на устранение причин, которые неблагоприятно влияют на нервные волокна. Методы профилактики:
- полный отказ от спиртных напитков;
- если работа связана с химическими средствами, выполнять её только в защитной одежде;
- следить за качеством употребляемых в пищу продуктов;
- не совершать приём лекарств без рецепта врача;
- своевременно лечить заболевания любого характера и сложности;
- включить в свой рацион витамины;
- выполнять физические упражнения;
- постоянно контролировать уровень сахара в крови;
- периодически ходить на лечебные массажи.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Заболевания со схожими симптомами:
Синдром Гийена-Барре – группа острых аутоиммунных заболеваний, которые характеризуются быстрым прогрессированием. Период стремительного развития составляет примерно один месяц. В медицине это расстройство имеет несколько названий – паралич Ландри или острый идиопатический полиневрит. Основными симптомами считаются мышечная слабость и отсутствие рефлексов, которые возникают на фоне обширного повреждения нервов (как следствие аутоиммунного процесса). Это означает, что организм человека принимает собственные ткани как инородные, а иммунитет образует против поражённых оболочек нервов антитела.
Это одно из наиболее распространенных и ранних проявлений осложненного течения сахарного диабета. Симптомы диабетической нейропатии зависят от того, в какой из областей или частей тела преобладает поражение нервной ткани. Чаще всего встречается периферический вариант поражения, когда в процесс вовлекаются нервы преимущественно нижних конечностей. Типичными проявлениями являются покалывания (парестезии) и боли в нижних конечностях в области голеней и стоп, онемение и пограничные нарушения чувствительности, ощущение жжения в области стоп или пальцев ног. Для диагностики достаточно обратиться за консультацией к специалисту, который определить симптомы диабетической нейропатии при стандартном осмотре. К сожалению, лечение запущенных форм непростая задача, и в большинстве случаев оно заключается в коррекции возникших симптомов и обезболивании, профилактике прогрессирования нейропатии и сахарного диабета в целом.
Основные факты о диабетической нейропатии
Диабетическая нейропатия это поражение нервных сплетений и нервов, возникающее в результате сахарного диабета.
При сахарном диабете повреждение нервов возникает в результате поражения мелких сосудов, питающих нервную ткань, вследствие некоррегируемого стабильно высокого уровня глюкозы в крови.
Диабетическая нейропатия классифицируется на: периферическую нейропатию, фокусную нейропатию, автономную и проксимальную невропатии.
Периферическая нейропатия чаще всего вызывает такие симптомы как: боль, жжение, покалывание и онемение в области голени и стоп.
Вегетативная нейропатия обычно вызывает симптомы, связанные с нарушением функции и иннервации систем различных органов: недержание мочи, понос или запор, сексуальная дисфункция и другие.
Диагностика диабетической нейропатии обычно не вызывает проблем и основывается на клиническом физикальном исследовании.
К сожалению, лечение диабетической нейропатии сводиться к устранению или коррекции симптомов, то есть является симптоматическим. Нейропатическая боль, возникающая при сахарном диабете, поддается лечению с использованием таких лекарств, как трициклические антидепрессанты, дулоксетин (Симбалта - Cymbalta) или некоторых противосудорожных препаратов.
Лидокаин и Капсаицин – препараты выбора для местного применения, поскольку они доказано позволяют облегчить нейропатическую боль у большинства пациентов.
Поддержание жесткого контроля за уровнем сахара в крови является лучшим способом профилактики диабетической нейропатии и других осложнений сахарного диабета.
Что такое диабетическая нейропатия?
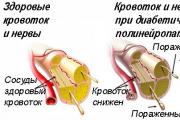
Термин нейропатия предполагает состояние, сопровождающееся повреждением нерва по различным причинам. Диабетическая нейропатия – это поражение нервов, возникающее при сахарном диабете. Поскольку сахарный диабет является системным обменным заболеванием, то при нем происходит поражением нервной ткани практически по всему организму. Именно поэтому достаточно часто клиницисты называют это состояние диабетической полинейропатией (приставка «поли-» означает много). В основе нейропатии лежит механизм длительного повреждения нервов в результате диабетического поражения мелких сосудов, обеспечивающих питание нервной ткани (vasa nervorum – собственные сосуды нервов).
Рис.1 Нарушение кровоснабжения нервов при нейропатии
При сахарном диабете возникает состояние, когда в стенке этих артерий откладывается холестерин, продукты обмена глюкозы и жиров, происходит ее утолщение с уменьшением просвета, необходимого для обеспечения кровотока. В результате таких изменений нарушается приток к нервам обогащенной кислородом крови и питания нервной ткани. По сути нервы при диабетической нейропатии оказываются в состоянии длительной ишемии, что постепенно приводит к их повреждению и дегенеративным изменениям.
Рис.2 Патогенез и стадии нейропатии
Безусловно, важную роль в патогенезе играет нарушение различных обменных процессов на фоне сахарного диабета непосредственно в нейронах. Степень выраженности клинических проявлений обычно напрямую зависит от степени «запущенности» сахарного диабета, и нейропатия является одним из наиболее распространенных осложнений диабета.
Какие виды диабетической нейропатии встречаются?
По классификации диабетической нейропатии различают несколько видов поражений нервов. Различие состоит лишь в том, какие из нервов поражаются и где они расположены.
1) Диабетическая периферическая невропатия – это повреждение мелких периферических нервов, чаще всего нервов голеней и стоп ног.
2) Диабетическая проксимальная нейропатия вызывает поражение более крупных нервов в области таза, бедер, ягодиц. Достаточно часто, если сахарный диабет протекает вместе с атеросклерозом сосудов нижних конечностей, клинические проявления носят стертый характер и сложно определить с чем в первую очередь связаны симптомы. Бывает так, что помимо диабетического поражения возникает чисто ишемический механизм поражения нервов, свойственный атеросклеротическому поражению сосудов при синдроме Лериша.
3) Диабетическая автономная нейропатия – поражение вегетативной нервной системы, нервы которой осуществляют контролирующие функции организма. Например, при этом виде нейропатии в патологический процесс вовлекаются нервы желудочно-кишечного тракта, мочеполовой системы или сердечно-сосудистой системы.
4) Диабетическая фокусная нейропатия – это диабетическое поражение конкретного нерва или отдельного его участка в любой точке организма.
Какие признаки и симптомы характерны для диабетической нейропатии?
Первые признаки и симптомы диабетической нейропатии зависят от вида нейропатии, выявленной у пациента. Точнее даже на основании клинических проявлений и симптомов врач определяет с каким из видов нейропатии он имеет дело. Вообще, как уже ранее было сказано, клинические проявления и их выраженность обычно зависят от степени декомпенсации сахарного диабета.
Типичные симптомы диабетической периферической нейропатии обычно представлены следующими проявлениями:
- Онемение или покалывание в области голеней и стоп ног
- Боли или жжение в стопах, пятках
- Потеря чувствительности с уровня нижней трети голени и до пальцев ног (именно поэтому часто бытовая травма и появление трофических язв может оказаться для пациента незамеченной
- Иногда, но реже, эти симптомы могут возникать на предплечье и в области кисти
Рис.3 Покалывания в стопах - типичные симптомы нейропатии
Симптомы диабетической проксимальной нейропатии характеризуются:
- Появлением болей в области бедер или ягодиц, преимущественно с одной стороны
Клинические проявления диабетической автономной нейропатии зависит от того, в какой из систем организма преобладает диабетическое поражение вегетативной нервной системы:
- тошнота и/или рвота
- диарея
- запор
- головокружение
- обморок или предобморочное состояние
- перенасыщение после приема небольших количеств пищи или жидкости
- эректильная дисфункция у мужчин
- недержание мочи
- нарушение полного опорожнения мочевого пузыря
- уменьшение количество отделяемого вагинального секрета у женщин
- обильное потоотделение, например, после приема пищи или ночное время
- вздутие живота
- затруднения глотания
- частые внезапные снижения артериального давления при переходе в вертикальное состояние (ортостатическая гипотензия)
Симптомы диабетической фокусной невропатии зависит от расположения пораженного нерва. Симптомы этого типа нейропатии могут появиться внезапно или манифестировать (проявляться) при какой то функциональной нагрузке. Как правило, фокусное поражение не приводит к развитию долгосрочной проблемы, и симптомы часто регрессируют в течение нескольких недель или месяцев после появления. Поэтому это самый благоприятный вариант диабетической нейропатии, при которой возникают следующие симптомы:
- Боли в груди (межреберная невралгия)
- Боли в глазу
- Нарушения зрения
- Периферический паралич лицевого нерва или паралич Белла (чаще односторонний)
- Боли в конкретной части или области тела
Как проводится диагностика диабетической нейропатии?
Диагноз диабетической нейропатии обычно не вызывает особых проблем и основывается на сборе анамнеза, упоминании факта наличия сахарного диабета, выяснения клинических особенностей проявлений нейропатии и характерных симптомов и объективного обследования и осмотра. Однако, нейропатию можно спутать с проявлениями других заболеваний, при которых возможно повреждение периферических нервов или схожие симптомы заболевания, например, остеохондроз поясничного отдела позвоночника, атеросклероз сосудов нижних конечностей, вегето-сосудистая дистония, ряд гинекологических или урологических состояний и т.д.
Рис.4 Осмотр - самый простой способ диагностики нейропатии
При стертой клинической картине может потребоваться инструментальное подтверждение нарушения нервной или нервно-мышечной проводимости, определение скорости распространения электрических импульсов по нейронам нервов. Для этого пациентам проводят такие исследования как определение вызванных соматосенсорных потенциалов и электромиографию. Статистические исследования показали, что в среднем у 45-50% всех пациентов с сахарным диабетом, в конечном счете диагностируется та или иная форма нейропатии.
Какие существуют методы лечения диабетической нейропатии?
В настоящее время не существует не одного метода лечения, который бы полностью избавил пациента от диабетической нейропатии. Поэтому большинство методов лечения и используемых для этого средств носит симптоматический характер. Тем не менее, они позволяют достаточно эффективно справляться с проблемой. Первой и ключевой задачей лечения диабетической нейропатии является строгий контроль глюкозы крови и поддержание его на оптимальном уровне. Обычно для этого используется комплексный подход, когда применяется сочетание методов лечения, в частности диеты и медикаментозной терапии. Проведено огромное количество клинических исследований, в которых доказана польза диеты, строгого контроля уровня глюкозы и адекватной противодиабетической терапии и их непосредственный эффект в виде регресса симптомов диабетической нейропатии и коррекции нейропатического болевого синдрома.
Постоянная боль – одно из самых неприятных проявлений диабетической нейропатии. Тем не менее она хорошо поддается лечению такими группами препаратов как антидепрессанты и противосудорожные препараты. Как показали клинические исследования их эффективность увеличивается при назначении на ранних стадиях нейропатии. Примерами таких препаратов являются дулоксетина (Cymbalta - Симбалта) – антидепрессант, активно используемый для облегчения болей при диабетической невропатии у некоторых пациентов, а также такие трициклические антидепрессанты, как нортриптилин (Pamelor - Памелор, Aventyl - Авентил) и дезипрамин (Norpramin - Норпрамин).
Из группы противосудорожных препаратов особую популярность в лечении диабетической нейропатии получили такие препараты как габапентин (Neurontin - Нейронтин), карбамазепина (Tegretol - Тегретол) и прегабалин (Lyrica - Лирика).
Безусловно в тяжелых случаях может потребоваться назначение опиоидных анальгетиков, именно поэтому, для исключения такой вероятности, лечение диабетической нейропатии должно быть назначено как можно раньше.
Особый акцент в комплексном лечении необходимо сделать на использовании различных местных обезболивающих (анестетиков), чаще выпускаемых в виде мазей или пластырных полосок. Фармакологическая основа таких местных анестетиков – лидокаин или капсаицин.
В лечении и уменьшении проявлений автономной нейропатии часто используются спазмолитические или антихолинергические препараты, которые помогают справиться в различными дизурическими и гастроэнетрологическими явлениями, например, недержание мочи.
Ряд препаратов для лечения эректильной дисфункции, такие, например, как силденафил (Виагра), тадалафил (Сиалис) и варденафил (Левитра) помогают при коррекции явлений эректильной дисфункции, связанной с диабетическим поражением вегетативной и сосудистой систем урогенитальной области. Женщинам с явлениями нейропатия-ассоциированных сухостью и раздражением влагалища могут помочь различные вагинальные кремы или смазки на основе эстрогена.
Инъекции ботулинового токсина (Ботокс) оказались эффективными при лечении такого вегетативного расстройства, часто встречаемого при диабетической нейропатии, как аномальная потливость.
Можно ли самостоятельно в домашних условиях облегчить симптомы диабетической нейропатии?
Известен целый ряд мер, которые можно использовать в домашних условиях для того, чтобы облегчить симптомы диабетической нейропатии. Ниже представлены основные из них:
- Можно использовать приспособление, напоминающее навес, для исключения контакта чувствительной части ног и стоп с одеялом или покрывалом
- Использование согревающие или охлаждающие пакетики на место патологической болевой импульсации, при этом важно соблюдать время их размещения, чтобы избежать ожога или переохлаждения кожных покровов и глубже расположенных тканей
- Дробный частый прием пищи малыми порциями и исключение жирной или острой пищи позволяет избежать появления пищеварительных симптомов нейропатии
- Для профилактики возникающей ортостатической гипотензии рекомендуется медленный подъем с кровати и адаптация, а также ношение компрессионных чулок
- Упражнения, различные растяжки или массаж способствуют облегчению болевых ощущений
Рис.5 Специализированный навес для пациентов с нейропатией
Можно ли предотвратить развитие диабетической нейропатии?
Как уже было сказано ранее, строгий контроль течения сахарного диабета – лучший способ предотвратить или остановить прогрессирование диабетической нейропатии. Обычно проблемой лечения этого состояния занимается эндокринолог, и именно он поможет подобрать правильное лечение для стабилизации цифр глюкозы в нормальном диапазоне. Раннее выявление и своевременная коррекция сахарного диабета одна из основных задач профилактики нейропатии и других, не менее грозных, осложнений диабета.
Рис.6 Контроль диабета и здоровое питание - залог успеха
Комплексный подход в лечении диктует необходимость применения не только медикаментозной терапии, но коррекции образа жизни с отказом от курения, борьбой с гиподинамией и приемом здоровой и полезной пищи. От этого во многом зависят отдаленные результаты лечения и качество жизни пациентов с сахарным диабетом.
ОЖИРЕНИЕ, САХАРНЫЙ ДИАБЕТ И МЕТАБОЛИЧЕСКИЙ СИНДРОМ
Главная страница
Ожирение
Сахарный диабет
Метаболический синдром
Инсулин
Черника при сахарном диабете
Нейропатия
Нарушение функции нервов уже давно относили к проявлениям диабета. Диабетическая нейропатия может затрагивать деятельность практически любой системы организма и имитирует многочисленные неврологические заболевания. В процесс могут вовлекаться чувствительные, двигательные и вегетативные нервы. Нарушение чувствительности играет важную роль в образовании язв стопы.
Дисфункция вегетативной нервной системы при диабетической нейропатии может проявляться в виде постуральной гипотензии, нарушений функций пищеварительного тракта и мочевого пузыря, импотенции и ряда других расстройств.
Признаки диабетической нейропатии
Поражение нервных стволов при диабете носит название диабетической нейропатии, которая обусловлена, в первую очередь, не отрегулированным обменом веществ и проявляется с первых дней возникновения диабета в виде мышечных болей, судорог икроножных мышц, дрожи в мышцах или радикулите. Все эти явления быстро проходят после снижения сахара в крови к норме на фоне адекватной сахароснижающей терапии. Причиной диабетической нейропатии может быть не только нарушенный обмен веществ, но и поражение мелких сосудов, кровоснабжающих нерв. Диабетическая полинейропатия чаще обнаруживается у лиц старшего возраста и с большим стажем диабета. В отдельных случаях, при диабете типа 1, она может быть первым симптомом диабета и проявляться до возникновения таких типичных признаков, как жажда, повышенное мочеиспускание и др. Так как полинейропатию, т. е. поражение периферических нервов, наряду с диабетом может вызвать злоупотребление алкоголем, прием различных лекарств, а также хроническая почечная недостаточность, то после ее обнаружения необходимо исключить и другие, кроме диабета, причины.
Кроме вышеуказанных признаков, поражение нервов при диабете проявляется чувством онемения, снижением или потерей чувствительности кожи (чаще на ногах, стопах, руках), параличами мышц. Часто беспокоят чувство жжения в подошвах, снижение слуха, беганье мурашек; из-за боли неприятные ощущения может вызывать и прикосновение одеяла, что нарушает ночной сон. Вначале интенсивность этих проявлений умеренная, но при отсутствии адекватного лечения они становятся крайне болезненными. Наряду с расстройствами чувствительности и неприятными ощущениями в руках и ногах, а также параличами мышц, существует и другая форма нейропатии, так называемая автономная полинейропатия, которая связана с поражением вегетативной нервной системы. Она проявляется импотенцией, жалобами на нарушение мочеиспускания, запорами или частыми (обычно ночными) поносами, параличом желудка, а также нарушением потовой регуляции. Внезапная смерть от остановки сердца также связана с диабетической автономной нейропатией сердца. Таким образом, для обнаружения всего спектра проявлений диабетической нейропатии необходимо тщательное и всестороннее обследование, для которого предложен целый ряд аппаратов.
Лечение нейропатии
Как и в случае других осложнений диабета, при диабетической полинейропатии важнейшим методом ее лечения и профилактики является поддержание оптимального, т. е. максимально близкого к нормальному, уровня сахара в крови. Нередко наиболее эффективной в этом случае является интенсивная инсулинотерапия. Терапевтическая эффективность в лечении диабетической полинейропатии витаминов группы В и других аналогичных препаратов считается малодоказанной, т. к. на фоне хорошей компенсации обмена веществ при диабете самочувствие заметно улучшается без каких-либо других, кроме инсулина, лекарственных средств. Иногда улучшение достигается с помощью различных физиотерапевтических процедур, но они ни в коем случае не заменяют оптимальную сахароснижающую терапию.
При сильных или очень сильных болях можно использовать болеутоляющие средства, однако такие препараты имеют ряд побочных действий и поэтому их назначение необходимо обсудить с вашим постоянным лечащим врачом или невропатологом. Результатом развития диабетической нейропатии является диабетическая стопа.
Миелин при диабетической нейропатии
При исследовании нервов больных сахарным диабетом во многих случаях отмечается демиелинизация (при световой микроскопии) и истончение миелинового покрова (при электронной микроскопии), но нарушение функции нервов может иметь место и без таких изменений.
Несмотря на огромное количество работ, посвященных диабетической нейропатии, в настоящее время можно лишь предположительно назвать феномены, определяющие развитие этого осложнения. Миелин представляет собой сложный изоляционный материал, состоящий из триацилглицеролов, холестерина, фосфолипидов, гликолипидов и белков. При сахарном диабете в отсутствие лечения описано изменение химической структуры или количества всех этих компонентов. Многие нарушения поддаются коррекции с помощью заместительной терапии инсулином.
Патогенез диабетической нейропатии
В патогенезе диабетической нейропатии (равно как и возникновения катаракты и развития макроангиопатии), вероятно, имеет значение сорбитоловый путь метаболизма глюкозы. Его можно представить следующей цепью реакций:
1) Глюкоза = Сорбитол + НАДФ
2) Сорбитол = Фруктоза + НАД·Н.
Интенсивность этого пути определяется доступностью глюкозы.
Таким образом, гипергликемия активирует сорбитоловый путь, что приводит к накоплению сорбитола и фруктозы и тем самым к осмотическим сдвигам во внутриклеточной среде. Последнее снижает потребление кислорода нервными клетками (и, вероятно, нарушает их функцию). Поскольку описанные реакции при снижении степени гипергликемии обратимы, такой подход (т. е. коррекция гликемии) представляется более целесообразным, нежели попытки фармакологического ингибирования альдозоредуктазы, приводящие к снижению концентрации сорбитола в нервах животных с сахарным диабетом и рекомендуемые в качестве дополнительного способа лечения бо льных с диабетической нейропатией.
Миоинозитол – циклический гекситол, который синтезируется в нервных клетках из глюкозы и включается в фосфатидилинозитол, служащий предшественником различных фосфолипидных компонентов мембран. Показано, что в нервах крыс, страдающих сахарным диабетом, концентрация свободного инозитола снижена. Более того, если эти крысы получали инозитол с кормом (1%), наблюдалось улучшение нервной проводимости, несмотря на сохранение сахарного диабета. Исследователи полагают, что нарушение нервной проводимости связано с дефектом метаболизма миоинозитола, сопровождающим инсулинодефицитный диабет.
Нейроны должны транспортировать новосинтезированные белки, нейромедиаторы и другие вещества из тела клетки по аксонам различной длины. Это осуществляется с помощью тока аксоплазмы. Показано, что при нелеченом сахарном диабете нарушается аксоплазматический ток, причем с улучшением диабетического состояния это нарушение исчезает. В настоящее время трудно решить, какое из упомянутых выше биохимических изменений – сорбитоловый путь, миоинозитоловый путь, гликозилирование ключевых белков (таких, как тубулин) – играет основную роль (и играет ли вообще) в развитии физиологических нарушений. Возможно, все они имеют определенное значение. Важно обратить внимание на то, что общая черта всех упомянутых нарушений – их исчезновение в условиях лечения гипергликемии, по крайней мере до развития макроморфологических изменений, таких, как демиелинизация. Это, по-видимому, подтверждает широко распространенное мнение, что методы введения инсулина, максимально близко имитирующие функцию бета-клеток, смогут предотвратить многие сахарного осложнения диабета или хотя бы задержать их развитие.
Препараты для лечения алкогольной и диабетической полинейропатии: Берлитион, Эспа-Липон
Диабетическая нейропатия – поражение нервной системы при сахарном диабете. Различают полинейропатию, мононейропатию, полинейропатию автономную, нейропатию автономную, амиотрофию. Диабетическая нейропатия различается по месту поражения нервной системы и по степени тяжести.
Дифференциация диабетической нейропатии по месту поражения:
Соматическая диабетическая нейропатия: 1) диффузная симметричная дистальная сенсорно-моторная нейропатия (полинейропатия); 2) диабетическая амиотрофия (острая проксимальная двига¬тельная недостаточность); 3) диффузная моторная нейропатия (тяжелая форма диабетической амфиотрофии); 4) острая болевая нейропатия; 5) инсулиновый неврит; 6) мононейропатии (периферических, черепно-мозговых нервов).
Вегетативная (автономная) диабетическая нейропатия: 1) кардиопатия (боли в сердце); 2) нейропатия мочевого пузыря (болезненное, частое мочеиспускание, недержание мочи); 3) нарушения терморегуляции; 4) нейропатия желудка; 5) нейропатия толстого, тонкого кишечника, прямой кишки, анального отверстия; 6) нейропатия кожи; 7) бессимптомные гипогликемии (снижение ощущения гипогликемии); 8) вазомоторные нарушения (сустав Шарко, невропатические отеки); 9) нарушение тонуса бронхов; 10) расширение вен ступней; 11) нарушение зрачковых рефлексов глаза; 12) импотенция.
Центральная диабетическая нейропатия (изменение функций головного и спинного мозга): 1) церебрастенический синдром; 2) энцефалопатия; 3) дисциркуляторные расстройства сосудистого происхождения; 4) миелопатия (слабость мышц). Исследования для диагностики диабетической нейропатии у больных сахарным диабетом 1 типа проводят через год после начала заболевания, у больных сахарным диабетом 2 типа – с момента постановки диагноза. Обследование и диагностика проводятся врачом-невропатологом.
Периферическая полинейропатия
Клиническими проявлениями дистальной (периферической) полинейропатии являются: 1) сенсорная – острая, жгучая или ноющая боль в ногах, усиливающаяся в покое, особенно ночью; онемение, болезненные парестезии – покалывание, напряжение, снижение порога тактильной (прикосновение), болевой, температурной чувствительности; 2) моторная – ночные судороги в мышцах, слабость мышц вплоть до атрофии, неуверенность в ходьбе, пошатывание, снижение ахиллова рефлекса. Могут быть микросимптомы в виде изменения зрачковых рефлексов глаза.
Особенности дистальной полинейропатии у детей, больных сахарным диабетом 1 типа, следующие: 1) наиболее часто встречается дистальная сенсорно-моторная полинейропатия, которая проявляется снижением ахиллового и коленного рефлексов при отсутствии заметных нарушений чувствительности; 2) болевой синдром может отсутствовать длительное время, причем у тех, кто заболел в возрасте до 7 лет, болевой синдром наблюдается реже, чем у детей, заболевших в возрасте от 7 до 12 лет; 3) снижение вибрационной чувствительности происходит в последнюю очередь, вслед за снижением поверхностных видов чувствительности, и отмечается при тяжелых формах дистальной полинейропатии; 4) моторные нарушения предшествуют сенсорным.
Дифференциация диабетической нейропатии по степени тяжести
По степени тяжести диабетическая полинейропатия различается:
стадия 0 диабетической нейропатии – нейропатия отсутствует;
I стадия диабетической нейропатии – субклиническая, подразделяется на IA и IБ. Симптомов и выраженных неврологических признаков нет, но при тщательном неврологическом обследовании уже имеются положительные тесты;
II стадия диабетической нейропатии – клиническая, подразделяется на IIА и IIБ. Имеются чувствительные, двигательные, автономные нарушения, при IIБ – дополнительно, признаки слабости сгибательных мышц стопы (больной не может удержаться, стоя на пятках);
III стадия диабетической нейропатии – невропатия с нарушением трудоспособности.
Вегетативная (автономная) нейропатия развивается обычно через 5-10 лет от начала диабета. У большинства больных она вначале имеет бессимптомное течение, пока неврологические изменения не станут стойкими. Автономная нейропатия вызывает нарушения двигательной и сенсорной (чувствительной) функций различных органов и систем. Клинические проявления зависят от изменений иннервации того или другого органа. Кардиопатия - головокружение и пошатывание при вставании как проявление ортостатической гипотонии; снижение АД при вставании с постели более чем на 30 мм рт. ст.; аритмии; постоянное учащенное сердцебиение (тахикардия), тахикардия покоя, иногда урежение частоты сердечных сокращений (брадикардия). Возможна внезапная смерть.
Нейропатия мочевого пузыря - снижение тонуса (атония), уменьшение частоты мочеиспусканий, недержание мочи. По данным УЗИ - увеличение размеров мочевого пузыря. Импотенция, ретроградная эякуляция (в мочевой пузырь) - у старших подростков.
Нейропатия желудка - гастропарез (снижение моторики желудка), вследствие чего возникают ощущение переполненного желудка, тошнота, рвота, отрыжка, часто снижение аппетита и большая потеря массы тела.
Нейропатия толстого, тонкого кишечника, прямой кишки, анального отверстия - понос, возникающий после каждого приема пищи или чаще ночью, или запоры, или неустойчивый стул - чередование поносов и запоров.
Нейропатия кожи - нарушение потоотделения - потливость после приема пищи (особенно острой), сухость ног (ступней и голеней). Иногда первым признаком нейропатии является искажение вкусовой восприимчивости - снижение чувства сладкого, соленого и кислого (повышение порога чувствительности), искажение восприятия кислого и соленого (наоборот), а также сладкого, которое в малых количествах воспринимается как горькое, а в больших - нормально.
Центральная нейропатия:
Церебрастенический синдром – неврозоподобное состояние, нарушения сна, снижение памяти, апатия, угнетенное моральное состояние, депрессия по типу астеноипохондрического синдрома, фобический синдром (боязнь любой болезни).
Энцефалопатия – стойкие органические церебральные (мозговые) изменения с соответствующими клиническими признаками.
Дисциркуляторные расстройства сосудистого происхождения – головокружения, шум в ушах, нестойкость психики, расстройства речи, замедление темпа психической деятельности.
Лечение диабетической нейропатии всех видов назначают врач-невролог (невропатолог), эндокринолог, кардиолог, уролог, гастроэнтеролог, физиотерапевт, врач лечебной физкультуры. Лечение и дополнительное обследование (электромиография) проводятся как в стационаре (внутривенные введения препаратов), так и в амбулаторных условиях (длительные курсы терапии). Медикаментозных препаратов для лечения нейропатии достаточно много. Кроме идеального или оптимального гликемического контроля (гликозилированный гемоглобин менее 7,0-7,5%) прием наиболее эффективных препаратов. Таковыми в настоящее время считаются:
Альфа-липоевая кислота: улучшает чувствительность к инсулину и тем оказывает гипогликемическое действие, снижает уровень холестерина в крови, снижает явления отравления организма, улучшает проведение нервных импульсов, дает энергетический эффект, стимулирует рост новых нервных волокон, повышает иммунитет. Дозировка зависит от веса ребенка, ее определяет врач. В стационаре альфа-липоевую кислоту вводят внутривенно, растворяя ее в физиологическом растворе. Имеется готовый для внутривенного введения раствор - тиогамма турбо. В амбулаторных условиях продолжают лечение альфа-липоевой кислотой (тиогаммой) в виде таблеток - прием утром замин до еды в течение 2 месяцев. Проводятся 2 курса в год.
Комплекс витаминов группы В в соответствующей возрастной дозировке на протяжении 2-3 месяцев, особенно жирорастворимая форма витамина В1 - бенфотиамин (по 100 мг 1-2 раза вдень 1-3 месяца, 2 курса в год).
Сосудорасширяющие препараты (препараты никотиновой кислоты).
Препараты, улучшающие обмен веществ (актовегин, солкосерил, инстенон и др.).
При вегетативных расстройствах используются препараты симптоматического ряда, действие которых направлено на улучшение утраченной функции органа, в возрастных дозах. При диабетической нейропатии широко применяются физиотерапевтическое лечение и лечебная физкультура. Физиотерапевтическое лечение можно проводить как в стационаре, так и в амбулаторных условиях в районной поликлинике. Показания для госпитализации в эндокринологические отделения – болевой синдром при нейропатии нижних конечностей и для коррекции лечения при выраженных проявлениях нейропатии, особенно автономной. Критерий эффективности лечения – отсутствие клинических проявлений нейропатии (или их уменьшение). Диспансерное наблюдение пожизненное.
Обследование детей и подростков проводится комплексно, врачами всех специальностей, в том числе: неврологом (определение всех видов чувствительности и сухожильных рефлексов – 2 раза в год); эндокринологом (проведение ортостатической пробы (пошатывание) – 1 раз в год); кардиологом, гастроэнтерологом, урологом – при необходимости. Проводятся электронейромиография – 1 раз в год; проба Вальсальвы (учащение частоты сердечных сокращений – пульса при напряжении, натуживании) по ЭКГ – 1 раз в год; анализ вариабельности сердечного ритма (суточный мониторинг ЭКГ) – по возможности.
Альфа-липоевая кислота уменьшает симптомы диабетической нейропатии
Какой у вас риск сахарного диабета?
Препараты инсулина
Грейпфрут от диабета
Кожные болезни
Топинамбур от диабета
Народное лечение диабета
Сахар в крови
Сердечно- сосудистые болезни
Фасоль от диабета
Диета при диабете
Лопух при сахарном диабете
Одуванчик от диабета
© Все права защищены. При использовании информации в печатном или электронном виде ссылка на сайт обязательна. 2010 г.
Нейропатия – недуг нервной системы невоспалительного характера, который прогрессирует вследствие повреждения или истощения нервных клеток. Патология не имеет ограничений относительно возраста или половой принадлежности. Стоит отметить, что это болезненное состояние может поражать как одно нервное волокно, так и сразу несколько, и не всегда они располагаются в одной точке тела.
Этиология
Проявление симптомов недуга могут спровоцировать многие причины. Среди наиболее распространённых находятся следующие:
- нарушение метаболизма;
- травматизация нервного волокна любого уровня тяжести;
- наличие опухолей доброкачественного или злокачественного характера;
- патологии кровеносных сосудов;
- интоксикация организма;
- эндокринные заболевания;
- снижение реактивности организма;
- патологии крови;
- хронический алкоголизм;
- инфекции вирусной и бактериальной природы;
- сильное переохлаждение организма;
- наследственный фактор.
Разновидности
В медицине используют несколько классификаций болезни, которые основываются на причинах возникновения, характере повреждения нервных волокон.
Классификация в зависимости от причин прогрессирования патологии:
- диабетическая нейропатия. Данная форма патологии прогрессирует на фоне снижения концентрации глюкозы в крови. Обычно развивается при ;
- посттравматическая нейропатия. Основные причины её прогрессирования – механическая травма нервного волокна и его ответвлений, сдавливание их, или же проведение в области поражения операбельного вмешательства. Данная форма патологии поражает в большинстве клинических ситуаций локтевой нерв, седалищный, лучевой, а также нервы нижних конечностей. Чаще всего из-за травмы возникает нейропатия лучевого нерва, малоберцового и локтевого;
- алкогольная нейропатия. Причина прогрессирования – потребление в большом количестве напитков, содержащих высокие дозы алкоголя. Данное вещество, а также продукты его распада в значительной мере усложняют процесс метаболизма, в частности, всасывание в кишечнике витаминов. Это, в свою очередь, приводит к , что и становится причиной прогрессирования алкогольной невропатии;
- ишемическая форма. Эта разновидность недуга развивается вследствие нарушения снабжения кровью нервных окончаний.
Исходя из характера повреждения нервных волокон, выделяют такие разновидности недуга:
- сенсорная нейропатия. Характеризуется нарушением чувствительности определённого органа в теле человека. Проявляется отсутствием болевого синдрома, онемением и покалыванием, а также фантомными болями;
- периферическая нейропатия. О её прогрессировании говорят в том случае, если нарушился физиологический процесс передачи нервного импульса от ЦНС к органам, которые иннервируются поражёнными нервными волокнами. Как следствие, периферическая невропатия проявляется следующими симптомами: снижение или полная утрата чувствительности, мышечная слабость, судороги, тики и нарушение координации движений (обычно этот симптом проявляется в случае нейропатии нижних конечностей, нейропатии лучевого нерва и прочее);
- моторная нейропатия. Характерный признак – неполноценная двигательная активность. Примечательно то, что при этом снижения чувствительности не наблюдается. Характерные симптомы: пациент совершает конечностями движения, которые сам не в силах контролировать, часть мышечных рефлексов пропадает, мышечная слабость постепенно нарастает;
- автономная невропатия. В этом случае нарушается иннервация внутренних органов. Эта форма патологии по праву считается самой опасной, так как в случае её прогрессирования наблюдается нарушение функционирования определённых органов и систем. В частности, у больного возможно нарушение мочеиспускания, глотания, акта дефекации.
В зависимости от поражённого нервного волокна:
- нейропатия малоберцового нерва;
- нейропатия локтевого нерва;
- нейропатия лучевого нерва;
- поражение тройничного нерва;
- поражение нервов нижних конечностей.
Симптоматика
Симптомы недуга во многом зависят от того, какое нервное волокно (или волокна) было сдавлено или травмировано. На самом деле, признаков этого заболевания довольно много, но большинство из них не являются характерными, что в определённой мере создаёт трудности при постановке точного диагноза.
Диабетическая форма
Диабетическая нейропатия является наиболее частым осложнением сахарного диабета. Чаще всего при этом недуге проявляется периферическая нейропатия. Проявления недуга множественны, так как в патологический процесс вовлекаются спинномозговые нервы, а также нервы, ответственные за работу внутренних органов.
Симптомы диабетической нейропатии (в случае прогрессирования периферической нейропатии):
- покалывание в ногах;
- мышечные структуры конечностей по мере прогрессирования диабетической нейропатии могут изменять свою форму;
- пациент может отмечать, что в одно время он ощущает сильное похолодание конечностей, а в другой момент в них возникает чувство жара;
- чувство «ползания мурашек» в конечностях;
- болевой синдром в конечностях (проявляется преимущественно в ночной период);
- возрастание чувствительности к тактильным прикосновениям. Иногда даже лёгкое прикосновение может вызывать боль;
- характерный признак периферической нейропатии – ощущение перчаток или носков на конечностях, но при этом они оголённые;
- жжение в конечностях;
- раны, полученные при уже имеющейся периферической нейропатии, очень долго заживают.
Автономная диабетическая нейропатия проявляет себя такими признаками:
- тошнота и рвотные позывы;
- головокружение при попытке сменить положение тела;
- изжога;
- проблемы с выделением мочи;
- , которая может проявляться даже в состоянии полного покоя;
- нарушение эректильной функции;
- нерегулярное опорожнение кишечника;
- даже в случае сильной переполненности мочевого пузыря, позывов к мочеиспусканию нет;
- потеря сознания, притом что видимой причины для этого нет;
- повышение потоотделения;
- чрезмерная сухость кожного покрова.

Поражение лицевого нерва
Нейропатия лицевого нерва встречается очень часто. Её также именуют в медицинской литературе нейропатией тройничного нерва. Обычно её провоцирует переохлаждение нервного волокна, поэтому болезнь имеет свою сезонность. Чаще она возникает в осенне-зимний период. Нейропатия лицевого нерва начинается остро – симптомы и степень их выраженности напрямую зависит от места локализации поражения.
Симптомы нейропатии лицевого нерва:
- слюнотечение;
- половина лица, где локализуется поражённый нерв, будто застывает;
- нарушение восприятия вкуса;
- при нейропатии лицевого нерва отмечается выраженный болевой синдром со стороны поражённого нерва;
- глаз полноценно не закрывается и человек не может моргать;
- характерный симптом нейропатии лицевого нерва – немеет передняя часть языка;
- слезотечение;
- иногда может наблюдаться выраженная сухость глаза.
Поражение малоберцового нерва
Невропатия малоберцового нерва обычно поражает девочек в возрасте от 10 до 19 лет. Стоит отметить, что этот недуг имеет неблагоприятный прогноз. Спровоцировать нейропатию малоберцового нерва может травма коленного сустава или связочного аппарата, переломы костей, операбельное вмешательство по пути прохождения нервного волокна и прочее.
Симптомы нейропатии малоберцового нерва:
- постепенно утрачивается способность вращать стопой;
- пациенты во время ходьбы или бега могут неожиданно подворачивать ногу;
- невозможность нормально согнуть и разогнуть пальцы на ноге;
- отвисание стопы;
- человек не может ходить на пятках.
Лечебные мероприятия
Лечение нейропатии следует проводить сразу же, как только появились первые тревожные признаки прогрессирования патологии. Для назначения корректного курса лечения необходимо посетить своего лечащего врача. Самолечение не является допустимым.
Лечение нейропатии выполняют последовательно. Необходимые мероприятия:
- устранение повреждающего фактора (компрессии);
- устранение воспаления;
- снятие болевого синдрома;
- восстановление полноценного функционирования поражённого нервного волокна;
- стимулирование регенеративных процессов;
- лечение недугов, которые спровоцировали патологию (если таковые имеются);
- профилактика рецидивов.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Заболевания со схожими симптомами:
Мигрень представляет собой достаточно распространенное неврологическое заболевание, сопровождающееся выраженной приступообразной головной болью. Мигрень, симптомы которой заключаются собственно в боли, сосредотачиваемой с одной половины головы преимущественно в области глаз, висков и лба, в тошноте, а в некоторых случаях и в рвоте, возникает без привязки к опухолевым образованиям мозга, к инсульту и серьезным травмам головы, хотя и может указывать на актуальность развития определенных патологий.
В неврологии часто встречаются самые разнообразные симптомы, которые называются «очаговой неврологической симптоматикой». Это означает, что произошло какое-то несчастье с одной или несколькими функциями центральной или периферической нервной системы.
Примером очаговой симптоматики может служить слабость и тремор в верхних или нижних конечностях, паралич лицевого нерва, повышение сухожильных рефлексов и так далее.
Но существует такой термин, который объединяет собой поражение сразу многих нервов, но при этом они, как правило, наиболее сильно удалены от центральной нервной системы и находятся на периферии. Попробуем объяснить это мудреное и туманное определение «полинейропатия» простыми словами.
Полинейропатия - что это такое?
Полинейропатия - переводится с греческого языка как «страдание многих нервов». Эти нервы могут поражаться внешними факторами, воздействующими на них долгое время и нарушающими функционирование. В отличие от опухоли головного мозга или инсульта, которые вызывают строго определенный набор симптомов в зависимости от локализации, при полинейропатии обнаруживается особая клиническая картина, о которой будет сказано ниже.
Прежде всего, полинейропатию вызывают заболевания, при которых в организме накапливаются какие-либо вещества, вредно влияющие на нервы. К таким болезням относят эндокринную патологию и сахарный диабет.
Высокий уровень глюкозы в крови, который продолжается долгое время, способствует нарушению проводимости периферических нервов. В результате возникает полинейропатия диабетическая. Она относится к группе дисметаболических нарушений.
В том случае, если виновником заболевания явилось не обычное вещество (ведь глюкоза находится в крови у всех, просто при диабете ее слишком много), а какой – либо внешний токсин, то возникает токсической поражение периферических нервов, как чувствительных, так и двигательных.
Так развивается токсическое поражение периферических нервов, и самый яркий пример – алкогольная полинейропатия, которая возникает у крепко и давно пьющих людей.
Злокачественные новообразования, отравляющие весь организм продуктами своей жизнедеятельности и распада, также могут вызывать поражение нервов. Такую полинейропатию называют паранеопластической, и она является грозным признаком запущенного онкологического заболевания.
Иногда серьезные инфекции вызывают поражение нервов. Такие полинейропатии можно отнести как к инфекционным, так и к токсическим - поскольку микроорганизмы часто используют сильнейшие токсины, например, дифтерийная палочка.
Наконец, могут возникнуть аутоиммунные полинейропатии, при которых нервы разрушают антитела своего же организма, атакующие нервную ткань «по ошибке». К таким заболеваниям относится системная склеродермия и другие «большие коллагенозы».
Симптомы полинейропатии - характерные признаки

Болезнь имеет чрезвычайно характерную клиническую картину. Прежде, чем приступать к обзору симптомов полинейропатии, нужно упомянуть, что это поражение нервов может быть следующих типов:
- Чувствительная, или сенсорная форма. Возникают преимущественно чувствительные расстройства: парестезии, онемение, жжение, покалывание, ощущение дискомфорта или «ползания мурашек».
- Двигательная, или моторная форма. Возникает мышечная слабость, гипотрофия и атрофия мышц.
- Чаще всего бывает их объединенный вариант – сенсомоторная полинейропатия, которая встречается в большинстве случаев, а прежде всего при диабете и алкоголизме.
- Вегетативная полинейропатия. При этом течении поражаются автономные нервы, которые «заведуют» внутренними органами.
- Наконец, бывает смешанная форма, которая объединяет все виды расстройств.
Для полинейропатии характерно поражение мелких нервов, так как их миелиновая оболочка более тонкая и до них «легче добраться» всяким вредным веществам. Поэтому чаще всего возникает поражение кистей и стоп - полинейропатия верхних и нижних конечностей, симптомы которой, как говорят неврологи – по типу «носков и перчаток».
Существует даже тип расстройств чувствительности, который именуется полиневритическим типом. Так, полинейропатия верхних конечностей и нижних будет иметь одинаковую симптоматику.
Следующим важным симптомом полинейропатии будет симметричность поражения, поскольку вызывающее заболевание вещество циркулирует в крови.
К примеру, симптомы полинейропатии верхних конечностей могут включать в себя слабость пальцев рук, жгучие боли, ощущение зябкости и мраморную окраску кожи тыльной стороны ладоней (вегетативные нарушения).
Наиболее часто встречаемые признаки поражения нервов следующие:
- Различные и очень разнообразные боли, в том числе с нейропатическим, «жгучим» оттенком.
- Присоединения дрожания пальцев рук.
- Появление фасцикуляций (или мышечных подергиваний, которые являются непроизвольными).
- Нарушения чувствительности (не только тактильной, о которой писалось выше, но так же уменьшение температурной и болевой чувствительности). Именно поэтому при диабетической нейропатии пациенты «плохо чувствуют» камешек в ботинке, плохо забитый обувной гвоздик и другие раздражители.
- Слабость в мышцах, невозможность или значительные трудности при движениях с большой амплитудой. Часто слабость сочетается с мышечной гипотонией и астенизацией пациента.
Особую группу составляют вегетативные признаки полинейропатии. К ним относятся приливы жара и появление бледности и холодного пота, нарушение кровообращения (и плохое заживление ран, и всевозможных повреждений кожных покровов).
Не всегда болезнь развивается длительно и постепенно. Так, полинейропатия нижних конечностей, симптомы которой указывают на снижение чувствительности, угасание ахилловых рефлексов, наличие трофических нарушений - может говорить о многолетнем процессе, а может появиться в считанные дни и недели, например, при легкой степени лучевой болезни или отравлении свинцом и его соединениями.
Иногда в составе полинейропатии возникают удивительные жалобы. Так, при пернициозной анемии, вследствие дефицита цианокобаламина (витамина В 12) возникает заднестолбовая атаксия. При этом поражаются не периферические нервы, а спинной мозг, точнее, его задние канатики (столбы), в которых находятся проводящие пучки суставно-мышечного чувства, или пучки Голля-Бурдаха.
Что происходит при их поражении? Каждый из нас, несомненно, с закрытыми глазами знает как расположены его руки и ноги, даже если ими не шевелить. А пациент с этим видом атаксии не знает. Поэтому в темноте он не может ходить, так как путается и не знает, где и как расположены его ноги. Зато при свете и наличии зрительного контроля походка у такого человека обычная.
Существуют особые автономные, или вегетативные нейропатии, которые нарушают ритм сердца и даже могут привести к внезапной смерти, вследствие возникновения асистолии желудочков или иных фатальных аритмий. Такая полинейропатия является вегетативной двигательной кардиальной формой заболевания.

Диагноз выставляется врачом – неврологом с учетом жалоб, анамнеза и развития заболевания. Как правило, при полинейропатии постановка правильного диагноза не вызывает затруднений.
Не помогают здесь ни МРТ, ни КТ, ни УЗИ. Самым важным методом является ЭНМГ - электронейромиография, которая позволяет полностью выявить нарушение проводимости по нервному волокну и определить, что поражено – осевой цилиндр нерва или миелиновая «изолирующая» оболочка.
Анализы крови на биохимию часто показывают определенные эндокринные нарушения (глюкоза). В крайних случаях при полинейропатии нужна биопсия нервного волокна, которая изучается с помощью гистохимических и иммунных способов.

Лечение полинейропатии нижних и верхних конечностей любой этиологии – это сложный и длительный процесс. Ведь в нервах уже произошла определенная морфологическая перестройка их структуры, и нужно «отстраивать заново» новую нервную ткань, а это не всегда возможно. Поэтому болезнь является не функциональным, а органическим поражением нервной системы.
Прежде всего, нужно прекратить воздействие поражающего фактора на нервную систему. Так, при диабете нужно добиться снижения уровня глюкозы, а при алкоголизме – перестать пить. Иначе лекарственная терапия будет недостаточно эффективна. Точно так же нужно вначале прооперировать злокачественную опухоль или провести курс лучевой и химиотерапии.
Лекарственная терапия и препараты лечения полинейропатии представлены следующими группами:
- Витамины группы «В», например, «Мильгамма» – концентрат витаминов;
- Антиоксидантные препараты («Берлитион», альфа – липоевая кислота);
- Метаболические препараты, улучшающие микроциркуляцию («Трентал», «Пентоксифиллин»).
Полинейропатия нижних конечностей, лечение которой состоит только из лекарственных препаратов, лечится дольше, чем с участием физиотерапии и местного нанесения средств в виде гелей или мазей.
- Из физиотерапевтических методик показан электрофорез с витамином В1, дибазолом.
Прогноз
Полинейропатия верхних и нижних конечностей, лечение которой оказалось неэффективным - прогрессирует. В результате человек выходит на инвалидность, так как руки и ноги просто отказываются ему служить. Но наиболее опасны ситуации, при которой возникают внезапные грозные аритмии, которые могут закончиться летальным исходом.
При диабете наиболее серьезным является плохое заживление ран, присоединение вторичной инфекции и септические осложнения.
Наконец, в редких случаях возможно развитие восходящего паралича (по типу паралича Ландри) с нарушением дыхания. В таком случае пациента срочно госпитализируют в отделение реанимации с переводом на искусственную вентиляцию легких.
К счастью, эта ситуация обычно разрешается благополучно.
Медико-социальная экспертиза и инвалидность при полиневропатияхОпределение
Полиневропатии (полирадикулоневропатии) - большая неоднородная группа заболеваний, обусловленных воздействием экзогенных и эндогенных факторов, характеризующаяся множественным,преимущественно дистальным, симметричным поражением периферических нервов, проявляющимся чувствительными, двигательными, трофическими и вегетативно-сосудистыми нарушениями.
Эпидемиология
Обобщенные данные по эпидемиологии полиневропатий в силу ряда причин (несовершенство форм учета, синдромальный характер поражения при многих соматических заболеваниях и др.) далеко не полны. Первичная заболеваемость полиневропатиями составляет около 40 на 100 000 населения в год. Среди заболеваний периферической нервной системы полиневропатии занимают второе место после вертеброгенных поражений, несомненно являются частой причиной временной нетрудоспособности и инвалидности. Например, из перенесших ОВДП 32 % больных становятся инвалидами, из них около 5 % прикованы к постели или креслу. Инвалидность вследствие полиневропатии имеют около 15% больных сахарным диабетом. Наиболее значительно и длительно ограничивают жизнедетельность и приводят к социальной недостаточности больных хронически протекающие невропатии токсической, аутоиммунной, диабетической этиологии.
Классификация
(ВОЗ, 1982; с изменениями)
I.В зависимости от морфологических особенностей поражения:
1) аксонопатия: аксональная дегенерация преимущественно дистальной части аксона с одновременным разрушением миелиновой оболочки, атрофией мышц. Восстановление функций, как правило, медленное и неполное или не происходит. При ЭНМГ скорость проведения импульсов по двигательным волокнам снижается незначительно, однако уменьшается количество функционирующих двигательных единиц;
2) миелинопатия: сегментарная демиелинизация с первичным поражением миелина и шванновских клеток с сохранением аксонов и блокадой проводимости по нервным волокнам.
Возможна полная или частичная ремиелинизация с восстановлением функций, умеренным или легким резидуальным дефектом. Скорость проведения по двигательным волокнам по данным ЭНМГ снижается до 20-60 % от нормы или менее. Количество функционирующих двигательных единиц уменьшено.
Патоморфологические различия между аксонопатиями и мие- линопатиями не всегда четкие, возможно сочетанное поражение аксонов и миелиновых оболочек, что определяет сомнительность клинического прогноза.
II. По преобладающим клиническим признакам:
1) двигательная полиневропатия;
2) чувствительная полиневропатия;
3) вегетативная полиневропатия;
4) смешанная полиневропатия (сенсомоторная и вегетативная);
5) сочетанная: одновременное или последовательное поражение периферических нервов, корешков (полирадикулоневропатия, множественная моно-, полиневропатия) или ЦНС (энцефаломие- лополирадикулоневропатия и др.).
III. По характеру течения:
1) острая (внезапное начало, быстрое развитие);
2) подострая;
3) хроническая (постепенное начало и развитие);
4) рецидивирующая (острая или хроническая с периодами частичного или полного восстановления функций).
IV. Классификация по этиологическому (патогенетическому) принципу:
1) инфекционные и аутоиммунные;
2) наследственные;
3) соматогенные;
4) при диффузных болезнях соединительной ткани;
5) токсические (в том числе лекарственные);
6) обусловленные воздействием физических факторов (при вибрационной болезни, холодовые и др.).
Факторы риска возникновения, прогрессирования
1.Общие: а) несбалансированное питание (авитаминоз В); б) пожилой возраст; в) сахарный диабет; г) онкологическое заболевание; д) переохлаждение; е) недостаточная или неадекватная терапия соматических и эндокринных заболеваний.
2.Обусловленные этиологией полиневропатий: а) профессиональные и бытовые интоксикации; б) воздействие физических факторов в процecce труда; в) передозировка и неконтролируемый прием некоторых лекарственных препаратов; г) инфекционные заболевания: дифтерия, грипп, бруцеллез, ВИЧ-инфекция; лепра и др.; д) вакцинация; е) наследственные невропатии в анамнезе.
Клиника и критерии диагностики
I. Общие клинические критерии:
1.Анамнез: факторы риска полиневропатий, в том числе профессиональных; типичное начало и развитие заболевания (парестезии, боли, реже - мышечная слабость в дистальном отделе нижних конечностей).
2.Симметричность чувствительных, двигательных, вегетативных нарушений, их сочетание (при различной выраженности в зависимости от этиологии заболевания) и восходящее распространение. Редкость изолированной двигательной, чувствительной или вегетативной полиневропатии.
3.Разнообразие чувствительных нарушений, преимущественно субъективных. Симпаталгический (гиперпатический) характер болей (жжение, покалывание), обычно интенсивных, трудно переносимых больными. Дистальная гипалгезия, а также нарушение глубокой (вибрационной, мышечно-суставной) чувствительности.
4.Распространенные вегетативные нарушения, нередко проявляющиеся симптомами прогрессирующей вегетативной недостаточности, и отчетливые трофические расстройства.
II. Особенности клинической картины, обусловленные этиологией полиневропатии (представлены формы, наиболее значимые в неврологической, в том числе экспертной, практике):
1.Инфекционные и аутоиммунные. Обширная группа полиневропатий, преимущественно вторичных (параинфекционные, поствакцинальные). Могут вызываться прямым воздействием инфекционного агента на периферические нервы (при бешенстве, бруцеллезе, лептоспирозе, лепре, герпетической и ВИЧ-инфекции) и непрямым (токсическим, вследствие аутоиммунного процесса): первичные воспалительные, при дифтерии, ботулизме, тифах и др.
1.1.Острая воспалительная демиелинизирующая полиневропатия Гийена-Барре (ОВДП).
Имеется основание выделять острую первичную полирадику- лопатию в качестве самостоятельного заболевания аутоиммунной природы с пусковым фактором чаще всего в виде вирусной инфекции и синдром Гийена-Барре при различных четко очерченных заболеваниях (дифтерии, первичном амилоидозе, перемежающейся порфирии, красной волчанке, миеломной болезни и др.). Истинная полирадикулопатия Гийена-Барре относится к распространенным заболеваниям (1,2-1,7 на 100 000 населения). Чаще встречается в возрасте 20-50 лет, у мужчин и лиц физического труда. Предшествующие события - острые респираторные заболевания, ангина, переохлаждение, переутомление. Нередко субфибрилитет, иногда повышение температуры до 38-39°. Часто ускорение СОЭ, умеренный лейкоцитоз. Развитие острое, подострое, начинается обычно с чувствительных расстройств (парестезии, боли в ногах), реже с двигательных. Нарастание симптоматики в среднем в течение 20 дней. Двигательные нарушения (вялые, иногда смешанные парезы и параличи) вначале проявляются нижним парапарезом различного распределения (чаще дистальный, диффузный, реже проксимальный). В динамике развивается тетрапарез. Рефлексы симметрично снижаются или выпадают. При смешанном парезе возможны патологические стопные знаки. У 30 % больных можно говорить о преимущественно моторном варианте заболевания. Почти у 30 % больных моторный дефект отчетливо преобладает. Нарушения чувствительности по корешковому, корешково-полиневритическому или полиневритическому типу (в виде «носков» и «перчаток»). Корешковые и дистальные боли с гиперпатическим компонентом, симптом Ласега у половины больных наблюдаются в начале заболевания. В части случаев страдает глубокая чувствительность, проявляющаяся сенситивной атаксией. Черепные нервы поражаются у 25-50 % больных (чаще лицевой). Нервы бульбарной группы обычно вовлекаются в процесс (наряду с диафрагмальными и межреберными) при восходящем течении заболевания по типу паралича Ландри. Наблюдаются нарушения дыхания, что требует респираторной помощи. Восстановление самостоятельного дыхания чаще происходит через 2-3 недели, хотя возможен и летальный исход. Типичны вегетативные и трофические нарушения в конечностях (цианоз и пастозность стоп, кистей, гипергидроз или сухость кожи, пролежни). В тяжелых случаях ОВДП нередко развивается типичный синдром прогрессирующей вегетативной недостаточности: ортостатическая гипотензия, тахикардия, пароксизмальная аритмия с изменениями на ЭКГ, тазовые нарушения и др. характерные симптомы. Острая сердечно-сосудистая недостаточность при вегетативной дисфункции может стать причиной смерти больного. Со второй недели заболевания постоянно выявляется белково-клеточная диссоциация в ликворе (количество белка от 0,45 до 5,0 г/л).
Критерии диагностики ОВДП: 1) симметричная слабость во всех конечностях; 2) парестезии в кистях и стопах; 3) снижение или отсутствие рефлексов начиная с первой недели заболевания; 4) прогрессирование перечисленных симптомов от нескольких дней до 1 месяца; 5) повышение содержания белка в ликворе (более 0.45 г/л) в течение первых трех недель от начала заболевания; 6) снижение скорости распространения возбуждения по моторным и (или) сенсорным волокнам нерва и отсутствие, особенно на ранней стадии заболевания, поражения осевого цилиндра (по данным ЭНМГ).
В связи с особенностями клинической картины целесообразно различать полирадикулоневропатию и встречающуюся у 5 % больных миелополирадикулоневропатию (вариант Маргулиса). Возможно распространенное поражение ЦНС (энцефаломиелопо- лирадикулопатия). Описан и преимущественно аксональный вариант ОВДП - моторная или моторно-сенсорная аксональная невропатия с острейшим развитием тетраплегии, бульбарных и дыхательных нарушений.
В зависимости от выраженности симптомов в остром периоде выделяют 3 степени тяжести заболевания: а) легкую (у 27 % больных): умеренная выраженность парезов, чувствительных нарушений, болевого синдрома; б) средней тяжести (45 %): пара- и тетрапарез, выраженный болевой синдром и другие нарушения чувствительности; в) тяжелую (19 %): параличи и выраженные парезы конечностей, значительные чувствительные, трофические и вегетативные нарушения, нередко восходящее течение по типу паралича Ландри с быстро развивающимся поражением дыхательной мускулатуры и бульбарных нервов, что требует респираторной помощи, иногда на протяжении 2-4 недель.
Течение и прогноз обычно благоприятны. Летальный исход в 5 % случаев. Полностью выздоравливают около 70 % больных (чаще при остром начале заболевания), у остальных последствия в виде двигательных, реже чувствительных нарушений. Восстановление функций в течение 2-3 месяцев и более (до двух лет). У 25 % больных наблюдаются рецидивы, иногда повторные, с более выраженным неврологическим дефицитом. В 10% случаев встречается хроническое течение с нарастанием двигательных нарушений и спонтанным улучшением.
Дифференциальный диагноз проводят с поли-, радикулоневропатиями клинически проявляющимися синдромом Гийена- Барре, в частности дифтерийной, порфирийной невропатией, полирадикулоневропатией при опоясывающем герпесе, клещевом боррелиозе, саркоидозе, болезнях соединительной ткани, системном некротизирующем ангиите (синдроме Дегоса) и других васкулитах.
1.2.Синдром Фишера. Клиническая форма, близко стоящая к ОВДП, а возможно, и самостоятельное заболевание. Клинико- диагностические критерии: а) подострое начало и монофазное течение; б) офтальмоплегия, мозжечковая атаксия, снижение или выпадение сухожильных рефлексов при сохранной или незначительно сниженной мышечной силе; в) белково-клеточная диссоциация в ликворе. Возможно сопутствующее поражение лицевого и реже других черепных нервов. ЭНМГ, в отличие от классической ОВДП. выявляет изменения, характерные для аксональной невропатии. Несомненное вовлечение ЦНС не противоречит особенностям аутоиммунного процесса. Дифференцируют синдром Фишера с опухолью ствола мозга, так называемым стволовым энцефалитом, миастенией. Прогноз благоприятный, обычно с полным восстановлением функций.
1.3.Хроническая воспалительная демиелинизирующая поли- радикулоневропатия (ХВДП). Имеет общие патогенетические и клинические признаки с ОВДП. Однако существенные клинические особенности позволяют считать ХВДП особой нозологической формой. Критерии диагностики, согласно стандартам международной исследовательской группы по нервно-мышечным заболеваниям:
1) двусторонняя, как правило, симметричная слабость в конечностях;
2) парестезии в стопах и кистях;
3) прогрессирование процесса на протяжении более 6 недель, сопровождающееся периодами нарастания и уменьшения слабости в конечностях в течение не менее чем 3 месяцев или медленное прогрессирование от 6 недель до нескольких месяцев;
4) снижение рефлексов в паретичных конечностях, отсутствие ахилловых рефлексов;
5) повышение содержания белка в ликворе свыше 1 г/л в период клинического ухудшения.
Отличия от ОВДП Гийена-Барре:
1) медленное (редко подострое) начало, исподволь, без предшествующей инфекции с последующим прогрессированием (нередко с рецидивами) на протяжении месяцев, иногда многих лет;
2) чаще встречается в возрасте после 40 лет;
3) у четверти больных наблюдается тремор в руках, напоминающий эссенциальный, исчезающий в период ремиссии и вновь появляющийся при рецидиве;
4) своеобразие результатов ЭНМГ-исследования, в частности наличие локальных участков блокады проведения возбуждения в различных нервах и неоднородный блок на разных уровнях одного нерва; 5) худший прогноз и необходимость особой тактики лечения. С помощью КТ и МРТ у некоторых больных обнаруживаются очаги демиелинизации в головном мозге, что свидетельствует о возможном сочетании демиелинизации в центральной и периферической нервной системе.
Течение длительное, прогноз сомнителен. Около 30 % больных выздоравливают, у остальных имеются различной степени выраженности сенсомоторные нарушения (около половины из них инвалиды II или I группы). Возможен и летальный исход.
Дифференциальный диагноз с ОВДП, на раннем этапе заболевания- с полимиозитом, миастенией.
1.4.Дифтерийная полиневропатия.
Относится к группе инфекционных и аутоиммунных полиневропатий, хотя в патогенезе ранних неврологических осложнений дифтерии основную роль играет воздействие нейротоксина. Они проявляются в первые дни болезни бульбарными и глазодвигательными нарушениями. Тяжелые формы бульбарных параличей, нередко сочетающихся с дистальными тетрапарезами, в настоящее время встречаются в 55 % случаев и могут привести к смерти больных.
Поздние полиневропатии осложняют дифтерию в 8-40 % случаев. В последние годы чаще развиваются у взрослых больных не только при токсических, но и локализованных формах заболевания. Они обусловлены аутоиммунным процессом, выявляются на 3-10-й неделе заболевания («синдром пятидесятого дня» Глацмана-Заланда), обычно после выписки больного из инфекционного стационара. Проявляются преимущественно парезами и параличами, сильнее выраженными в ногах. Болевой синдром, так же как и дистальная гипестезия, легкие или умеренные. Заметно нарушается мышечно-суставное чувство, что приводит к сенситивной атаксии при ходьбе. У 3% больных наблюдается синдром ПВН на фоне периферических вегетативных нарушений. ЭНМГ подтверждает миелинопатический характер полиневропатии.
Прогноз в большинстве случаев благоприятный, однако встречаются тяжелые формы с распространенным поражением мышц туловища, шеи и диафрагмы, нарушениями дыхания, когда требуется респираторная помощь и возможен летальный исход. Восстановление функций затягивается до 3-6 месяцев, иногда и на 1-2 года. Спустя год у 85 % переболевших двигательная функция конечностей восстанавливается полностью, у остальных - резидуальные проявления (дистальные парезы, гипестезия, вегетативно-сосудистые нарушения).
Диагноз основывается на данных анамнеза, характерной клинической картине дифтерии. При суждении о поздней полиневропатии важны данные о времени появления парезов после острого периода заболевания.
1.5.Герпетические невропатии. Являются наиболее частыми проявлениями герпетической инфекции, в первую очередь опоясывающего герпеса. Способствует заболеванию иммунодефи- цитное состояние, в частности в результате ВИЧ-инфекции. Обязательным компонентом является вирусный ганглионит с поражением 3-4 и более ганглиев. Типичны множественные моноганглионевриты грудной, краниальной, реже пояснично- крестцовой и шейной локализации. Спинальные полиганглионев- риты наблюдаются в 53 % случаев. В клинической картине типичный симпаталгический болевой синдром (обычно на фоне герпетических высыпаний), чувствительные и вегетативные нарушения, позже легкие или умеренные парезы конечностей, мышц брюшной стенки. Зона двигательных расстройств может быть шире, чем локализация высыпаний, преимущественно поражается проксимальный отдел конечностей. Диагноз затруднен при реактивации вируса с поражением периферической нервной системы, не сопровождающейся кожными высыпаниями. Исход в целом благоприятный, однако восстановление двигательных функций может затягиваться до 3 месяцев.
Осложняет течение заболевания постгерпетическая невралгия (в 30 % случаев, обычно у пожилых больных), протекающая с обострениями иногда на протяжении многих месяцев. Она диагностируется, если болевой синдром наблюдается более 4-6 недель после исчезновения сыпи.
Независимо от первичной локализации ганглионеврита в первые 2 недели от начала заболевания возможно развитие полирадикулоневропатии (синдрома Гийена-Барре) с сегментарной демиелинизацией, типичной клинической картиной, однако протекающей тяжелее (летальный исход зафиксирован у 30 % больных).
2.Наследственные моторно-сенсорные и вегетативные невропатии.
2.1.Невральная амиотрофия Шарко-Мари-Тута - наиболее известная, чаще встречающаяся форма. Заболевание наследуется по аутосомно-доминантному, реже рецессивному типу. Принято выделять два варианта: 1) гипертрофический с утолщением нервов, сегментарной демиелинизацией, сниженной скоростью проведения возбуждения по нервам и 2) с аксональной дегенерацией без существенного изменения скорости проведения по двигательному нерву.
Клиническая картина. При первом (классическом) варианте заболевание начинается на первом (чаще) или втором десятилетии жизни, дебютирует затруднением при ходьбе или беге, рано выявляется деформация стоп. Амиотрофии дистальные, симметричные, на проксимальный отдел нижних конечностей распространяются редко и поздно. Умеренная гипотрофия мышц верхних конечностей (кистей рук) обычно выявляется через несколько лет после начала заболевания. Сухожильные и периостальные рефлексы выпадают рано, в первую очередь ахилловы. Нередко встречаются ограниченные мышечные фасцикуляции. У 70 % больных наблюдается выпадение чувствительности, чаще вибрационной, затем болевой и температурной. Утрата мышечносуставного чувства, проявляющаяся сенситивной атаксией, наряду с арефлексией и дистальными мышечными гипотрофиями, рассматривается в рамках синдрома Русси-Леви. Периферические нервы, особенно малоберцовый, нередко утолщаются, что определяется пальпаторно или визуально.
Выраженность неврологической симптоматики, в первую очередь двигательных нарушений, значительно варьирует. Нередко встречаются больные с рудиментарными проявлениями наследственной невропатии («птичьи голени», «конская стопа»), никогда не обращавшиеся к врачу.
В случае второго варианта (аксональный тип поражения) заболевание обычно развивается в более поздние сроки, нередко в 40-60 лет. Клинические проявления аналогичны первому варианту, однако лишь у половины больных страдают верхние конечности и наблюдаются признаки нарушения чувствительности. Как составная часть неврологической картины возможен синдром врожденной нечувствительности к боли.
Течение медленно прогрессирующее, иногда встречается стабилизация процесса. Способность самостоятельно передвигаться утрачивается редко, как правило после 50 лет, хотя трудоспособность может снижаться и в молодом возрасте. У женщин заболевание обычно проявляется менее тяжело, чем у мужчин.
Диагностика. Учитываются семейный анамнез, типичное время начала заболевания, клинический паттерн, в частности медленно прогрессирующий тип течения, отсутствие болевого синдрома, данные ЭНМГ. При дифференциальном диагнозе с приобретенными полиневропатиями следует также иметь в виду деформацию стоп, нередко встречающийся сколиоз, гипертрофию нервных стволов. Помогает диагностике клиническое обследование, включающее ЭНМГ родственников больного, так как заболевание может протекать у них бессимптомно или в рудиментарной форме.
2.2.Порфирийная полиневропатия наблюдается чаще при острой перемежающейся порфирии. Генетически обусловленное заболевание, относящееся к большой группе порфирий и связанное с накоплением порфиринов, наследуется по аутосомно- доминантному типу, проявляется преимущественно у женщин.
Патогенез полиневропатии, по-видимому, неоднороден: первичная аксональная дегенерация метаболического генеза и сегментарная демиелинизация, возможно, ишемического происхождения. Синдром полиневропатии развивается на фоне острого приступа заболевания, в 70% случаев провоцирующегося приемом барбитуратов, сульфаниламидов, нейролептиков, гормональных препаратов, алкоголя и проявляющегося сильными болями в животе, пояснице, тошнотой, рвотой, задержкой стула, тахикардией. Наблюдается общая слабость, иногда психомоторное возбуждение, судорожные припадки. Моча винно-красного цвета (окрашивается лишь через несколько часов). Невропатия преимущественно моторная, нередко начинается с парезов в руках. Наступлению слабости могут предшествовать боли в конечностях, дистальные чувствительные нарушения. Характерно парадоксальное сохранение ахилловых рефлексов. Типична общая вегетативная недостаточность (ортостатическая гипотензия, фиксированная тахикардия и другие симптомы ПВН). Приступ продолжается 4-6 недель и более, однако восстановление двигательных функций может затянуться на многие месяцы, иногда на 1-2 года. У нелеченных больных возможно появление бульбарных расстройств и нарушений дыхания вследствие поражения черепных и межреберных нервов, иногда с летальным исходом. Однако предупреждение и раннее лечение атак способствует сохранению достаточно высокого качества жизни больного.
Диагностика определяется характерным сочетанием болей в животе, судорог, психомоторного возбуждения с полиневропатией. Важное значение имеет красный цвет мочи или появление розового цвета при пробе с реактивом Эрлиха (выявление порфобилиногена). Нужно учитывать данные анамнеза о повторности приступов, провоцирующихся определенными лекарствами, инфекцией, стрессом, ремиссией от нескольких месяцев до нескольких лет, госпитализациях по поводу острого живота.
Дифференциальный диагноз с полиневропатиями другой этиологии; в частности свинцовой, ОВДП Гийена-Барре.
3.Соматогенные полиневропатии. Относятся к невропатиям, развивающимся при патологии внутренних органов, эндокринной системы, болезнях крови, злокачественных новообразованиях и других заболеваниях. Их диагностика нередко затруднена, а клинические проявления не всегда учитываются в комплексе нарушений функций при внутренних болезнях, определяющих состояние жизнедеятельности и трудоспособность больных. Невропатии при системных заболеваниях неоднозначны по этиологии, морфологическим особенностям, началу и течению, преобладающим клиническим признакам, что нашло отражение в таблице, где приведены основные из них.
3.1.Диабетическая невропатия. Диагностируется у 8% больных во время первичной диагностики диабета и у 40-80 % через 20 лет от начала заболевания (Прихожан В. М., 1981). Темп развития невропатии различен, иногда в течение ряда лет она протекает бессимптомно, раньше выявляется при инсулинозависимом, плохо контролируемом диабете. Клинические формы:
1) дистальная симметричная полиневропатия; 2) симметричная проксимальная моторная невропатия; 3) локальная и множественная мононевропатия. Указанные синдромы могут встречаться как самостоятельно, так и в сочетании.
Дистальная симметричная полиневропатия относится к аксональному типу, составляет около 70 % всех диабетических невропатий. Характерен сенсо-моторно-вегетативный тип поражения, однако возможны сенсорный вегетативный и моторный варианты. Последний встречается значительно реже, особенно выраженные парезы. В начальной стадии заболевания наблюдаются ночные парестезии, жгучие боли в дистальных отделах конечностей, особенно в ногах. Рано выявляются нарушения вибрационной чувствительности, затем поверхностной в виде «носков» и «перчаток». Снижаются, а затем выпадают сухожильные и периостальные рефлексы (раньше ахиллов). Вегетативные и трофические нарушения имеют место у трети больных (истончение кожи, ангидроз, гипотрихоз, отечность стоп). Периферическая вегетативная дисфункция (вегетативная невропатия), обычно развивающаяся у молодых больных с инсулинзависимым диабетом, в выраженных случаях укладывается в клиническую картину синдрома прогрессирующей вегетативной недостаточности: тахикардия в покое, ортостатическая гипотензия, неполное опорожнение мочевого пузыря, диарея, нарушение зрачковой иннервации, импотенция и др. В поздней стадии заболевания наблюдаются вялые парезы стоп, выраженные дистальные трофические нарушения: язвы, артропатии, гангрена (диабетическая стопа).
Течение в большинстве случаев медленно прогрессирующее на протяжении многих лет. Быстрому прогрессированию полиневропатии способствуют повторные гипо- или гипергликемические комы. Однако возможны стационарный дефект и частичное восстановление функций на фоне лечения. Нередко легче купируется болевой синдром.
Диагностика затруднена в случае появления симптомов полиневропатии у больных с не диагностировавшимся ранее диабетом. Основывается на типичной клинической картине, связи развития полиневропатии с давностью и течением диабета. Возможно сочетание с энцефало- и миелопатией диабетической этиологии (Прихожан В. М., 1981). ЭМГ выявляет снижение амплитуды биопотенциалов при произвольном мышечном сокращении даже при отсутствии явных парезов. Наблюдается и незначительное уменьшение скорости проведения возбуждения по нерву в дистальных отделах нижних конечностей.
Дифференциальный диагноз проводят с полиневропатиями иной этиологии, в основном токсическими (алкогольными). При этом учитывается возможное сочетание этиологических факторов.
Симметричная проксимальная моторная невропатия (амиотрофия Гарланда) встречается редко, иногда в сочетании с типичной полиневропатией. Проявляется слабостью мышц тазового пояса, преимущественно бедер, ноющими болями. Парезы развиваются остро или подостро в течение нескольких недель. По данным ЭНМГ и ЭМГ - неврогенный характер процесса и поражение клеток передних рогов спинного мозга. Прогноз относительно благоприятен: восстановление двигательных функций через несколько недель или месяцев при условии терапии инсулином и компенсации диабета.
Локальная и множественная невропатия. Острое, ишемической природы, множественное поражение бедренного, запирательного, седалищного, реже локтевого и срединного нервов, иногда возникает у пожилых больных. Прогрессирование в течение нескольких часов или дней, наблюдаются сильные боли, атрофия мышц.
Относительно часто встречаются краниальные невропатии: глазодвигательного нерва (односторонняя болевая офтальмоплегия, с сохранными зрачковыми реакциями, иногда рецидивирующая); мононевропатии межреберных и других нервов, в частности туннельные.
Дифференциальный диагноз в случае болевой офтальмоплегии следует проводить с синдромом Толосы-Ханта, аневризмой внутренней сонной артерии. Прогноз благоприятен, параличи и болевой синдром обычно регрессируют в течение 6-12 месяцев.
Дистальная симметричная двигательная невропатия бывает у больных с повторными гипогликемическими состояниями на почве инсулиномы. Возможны комы с потерей сознания, судорогами. Типично снижение интеллекта. Дифференциальный диагноз с церебральной опухолью, эпилепсией. Лечение оперативное.
3.2.Полиневропатии при паранеопластическом синдроме развиваются на фоне злокачественной опухоли различной локализации (мелкоклеточный рак легкого, рак молочной железы, желудка, толстого кишечника, лимфома, хронический лимфолейкоз, миелома). Чаще встречаются у пожилых больных. Наряду с другими этиологическими факторами (снижение уровня метаболизма и регенерации на фоне авитаминоза, соматических заболеваний) они включаются в группу так называемых полиневропатий старческого возраста. Могут быть первыми клиническими проявлениями злокачественной опухоли, иногда опережают появление других симптомов опухоли на 5 лет и более. Причины ранней паранеопластической невропатии остаются неясными. Нередко сочетаются с иными паракарциноматозными синдромами (Ламберта-Итона, миопатией, подострой мозжечковой дегенерацией и др.). Основной тип поражения - аксональная дегенерация, хотя при рецидивирующем течении возможна и миелинопатия. Преобладают сенсорные и сенсомоторные полиневропатии. Болевой синдром (жгучие боли, парестезии) выражен умеренно, хотя может дебютировать в клинической картине заболевания. Двигательные нарушения (степпаж), мышечные гипотрофии отчетливее в нижних конечностях. Объективно выявляемые сенсорные расстройства касаются всех видов чувствительности.
При хроническом лимфолейкозе, миеломной болезни, макроглобулинемии может развиваться острая или подострая полира- дикулоневропатия типа синдрома Гийена-Барре с характерной белково-клеточной диссоциацией. Следует отметить, что у больных лимфогранулематозом и миеломной болезнью встречается и токсическая полиневропатия (при лечении винкристином). Клинически это типичный сенсорно-моторный симптомокомплекс с аксональным типом поражения. Неврологический дефицит может усугубляться при повторных курсах химиотерапии. Течение паранеопластических полиневропатий чаще прогрессирующее, хотя возможны ремиссии, в частности, после оперативного удаления опухоли и кортикостероидной терапии.
Дифференциальный диагноз - с алиментарными (авитаминозными) и токсико-алиментарными невропатиями. Он затруднен у пожилых больных, при раннем появлении полиневропатии, раке неясной локализации. Нужно учитывать и возможность токсического поражения нервов при химиотерапии.
4.Невропатии при диффузных болезнях соединительной ткани. Могут протекать в форме множественной мононевропатии, туннельной невропатии. Они обусловлены поражением периферических нервов вследствие сопутствующего (вторичного) васкулита, однако возможны невропатии при так называемых системных васкулитах (узелковом периартериите, гранулематозе Вегенера). Синдром полирадикулопатии был описан и при системном некротизирующем ангиите Дегоса (Макаров А. Ю. и др., 1993). Невропатии при коллагенозах и первичных васкулитах помимо патологии внутренних органов нередко проявляются поражением головного и спинного мозга, протекающим с соответствующей неврологической симптоматикой. Относятся чаще к аксонопатиям, однако возможны демиелинизи- рующие варианты поражения, валлеровская дегенерация.
4.1.Невропатии при системной красной волчанке развиваются у 10% больных, обычно на фоне активности процесса, однако могут быть и первым клиническим симптомом. В случае полиневропатии появляются парестезии в дистальных отделах конечностей, нарушается болевая, температурная чувствительность. Возможна повышенная утомляемость ног при ходьбе. При мононевропатии нижних конечностей появляется слабость стопы, утрачивается глубокая чувствительность. Встречаются бульбарные симптомы вследствие поражения черепных нервов каудальной группы. В ликворе возможна белково-клеточная диссоциация (при клинической картине, сходной с атипично протекающим синдромом Гийена-Барре). Течение быстро прогрессирующее, двигательный дефект выраженный и стойкий.
4.2.Невропатии при ревматоидном артрите возникают приблизительно у 10% больных с длительным и тяжелым течением заболевания. Дистальная симметричная полиневропатия обычно проявляется парестезиями и снижением чувствительности в верхних и нижних конечностях. Двигательные нарушения отсутствуют. Течение медленно прогрессирующее, иногда стабилизация процесса или отчетливая прогредиентность. В последнем случае возможно развитие тяжелой дистальной сенсорно-моторной невропатии на фоне генерализованного васкулита с плохим прогнозом. Встречаются мононевропатии, также с тенденцией к прогрессированию. Появлению парезов предшествует болевой синдром. Ревматоидный артрит у подобных больных протекает с деструктивными изменениями суставов, выраженными трофическими нарушениями кожных покровов. Широко представлены и туннельные невропатии (запястного, тарзального канала и др.).
4.3.Невропатии при узелковом периартериите встречаются у 27 % больных. Возникают на фоне типичной клинической картины (температура, повышение СОЭ, поражение почек, желудочно- кишечного тракта, высокое артериальное давление и др.). Фактически представляют собой множественные мононевропатии с преимущественным поражением седалищного, большеберцового, срединного, локтевого нервов, иногда асимметричным. Вначале появляются стреляющие жгучие боли, преимущественно в мышцах, затем выпадают рефлексы, нарушается чувствительность, развиваются парезы и параличи. Возможно поражение спинальных и черепных нервов. Течение хроническое на протяжении нескольких лет, улучшение часто наступает на фоне гормональной терапии.
5.Токсические полиневропатии различной этиологии. Представляют собой большую группу заболеваний, обусловленных однократным или хроническим воздействием веществ трех групп -тяжелых металлов, токсических органических соединений и лекарственных препаратов. Темп развития полиневропатий, сопутствующее поражение различных отделов ЦНС, внутренних органов, выраженность двигательных, чувствительных, вегетативных проявлений, прогноз зависят от особенностей токсического агента. В настоящее время актуальны лишь некоторые виды токсических полиневропатий. Частые в прошлом свинцовые мононевропатии, а также ртутные полиневропатии, встревстречаются редко.
5.1.Алкогольная полиневропатия составляет около 30% всех полиневропатий. Развивается у 20-70 % больных хроническим алкоголизмом, обычно при значительно выраженной патологии органов пищеварения. Патогенез алиментарно-токсический. Основную роль играет дефицит витамина В12. Относится к аксо- нопатиям, однако может встречаться сегментарная демиелиниза- ция и смешанный вариант поражения.
Клиническая картина. Начальные проявления в виде парестезий в дистальных отделах конечностей, боли в икрах обычно больными не фиксируются. Постепенно, иногда в течение нескольких дней выявляются парезы мышц дистального отдела ног и рук, исчезают ахилловы рефлексы. Наиболее отчетлива слабость разгибателей стоп (степпаж при ходьбе). Типичны боли, гипералгезия с явлениями гиперпатии, особенно в стопах. В дальнейшем в течение нескольких недель, месяцев появляются мышечные гипотрофии, сенситивная атаксия, усугубляются парезы, вегетативно-трофические расстройства в конечностях. Последние нередки и на субклиническом этапе заболевания. Возможно острое развитие дистальных парезов и гипестезий на фоне отравления алкогольными суррогатами.
Течение различно. Возможно прогрессирование, при прекращении приема алкоголя процесс приостанавливается, однако остаются парезы, атаксия. Описано рецидивирующее течение. В диагностическом отношении неблагоприятно сочетание с другими алкогольными поражениями ЦНС (корсаковский психоз, эн- цефаломиелопатия, мозжечковая дегенерация).
Дифференциальный диагноз проводят с алкогольной миопатией, другими токсическими и эндогенными невропатиями, а при выраженной сенситивной атаксии - со спинной сухоткой.
5.2.Мышьяковая полиневропатия развивается при остром и хроническом отравлении, однако наиболее выражена клиническая картина в случае острой интоксикации. Характерен дистальный болевой синдром, через I-2 недели появляются чувствительные выпадения, включая глубокую чувствительность, что приводит к атаксии. Двигательные нарушения начинаются со стоп, в тяжелых случаях развивается тетрапарез. Резко выражена атрофия мышц дистальных отделов конечностей. При хроническом отравлении могут наблюдаться абортивные проявления полиневропатии. Восстановление функций медленное (от 1 года до нескольких лет). В тяжелых случаях могут остаться парезы, амиотрофии, контрактуры.
5.3.Полиневропатии от воздействия фосфороорганических соединений. Почти исключительно встречается отравление инсектицидами (тиофос, карбофос, хлорофос и др.). В основе токсического действия ФОС лежит инактивация холинестеразы. Через 1-3 недели после острого отравления возникают легкие дистальные парестезии, слабость мышц, которая прогрессирует в течение нескольких дней, выпадают ахилловы рефлексы. Типично вовлечение в процесс центрального мотонейрона, в связи с чем характер парезов смешанный. Лечение неэффективно. В качестве последствий нередко остается спастический парапарез.
5.4.Лекарственные полиневропатии могут развиться при лечении массивными дозами изониазида (тубазида), сульфаниламидов, противоопухолевых и цитостатических средств (азотиоприн), алкалоидов барвинка (винбластин, винкристин), амиодарона (кордарона), дисульфирама (тетурама), фенобарбитала, дифенина, трициклических антидепрессантов и др. Они в основном сенсорные, или сенсомоторные. Последние, в частности, нередки при длительном лечении больных туберкулезом изониазидом в дозе 5-20 мг/кг в сутки (вследствие дефицита витамина В12) и постоянном приеме кордарона (400 мг в сутки в течение года). Характерны дистальные парестезии, нарушения чувствительности при умеренных парезах, вегетативная дисфункция. Медикаментозные полиневропатии обычно регрессируют после отмены препарата.
Диагностика токсических полиневропатий основывается на выявлении факта интоксикации, определении характера токсического агента (с использованием методов биохимического анализа). Учитывается клиническая картина поражения других органов и систем организма. Нередко необходима консультация профпатолога или госпитализация в соответствующий стационар. С целью объективизации двигательных, вегетативных нарушений, суждения о прогнозе восстановления функций используются ЭМГ и ЭНМГ, РВГ, тепловизиография.
6.Полиневропатии, обусловленные воздействием физических факторов. Относятся (наряду с некоторыми токсическими) к профессиональным невропатиям. Включают преимущественно вегетативные формы, которые входят в клиническую картину вибрационной болезни вследствие локальной или общей вибрации. При комбинированном воздействии возможен полиневропатический синдром с поражением не только верхних, но и нижних конечностей. Они встречаются при профессиональных «болезнях перенапряжения» (у рабочих текстильного и обувного производства, птицефабрик, швей, машинисток и др.). Нередкой формой (в основном у рабочих мясокомбинатов, рыбаков) является холодовая полиневропатия, клинически проявляющаяся вегетативнососудистыми, чувствительными и трофическими нарушениями преимущественно в дистальных отделах верхних конечностей (Пальчик А. Б., 1988). Подобные полиневропатии можно отнести к группе ангиотрофопатий в связи с основным патогенетическим значением ангиодистонических нарушений. Тип поражения преимущественно аксональный. Заболевание характеризуется прогрессирующим течением. В тяжелых случаях в процесс вовлекаются нижние конечности.
III. Дополнительные исследования.
1.Выявление возможных причин заболевания: а) нейротоксических агентов и физических факторов, способных вызвать заболевание в быту или на производстве; б) лекарственных препаратов; в) наследственной обусловленности невропатии и типа наследования; г) особенностей поражения внутренних органов, кожи, других образований периферической и центральной нервной системы, проливающих свет на этиологию полиневропатии.
2.ЭМГ, ЭНМГ: суждение о типе (аксонопатия, миелинопатия) и распространенности поражения в динамике; помощь при дифференциации с миастенией, миопатическим синдромом. Нужно учитывать, что регресс двигательных нарушений не обязательно сопровождается нормализацией проводящей функции нервов по данным ЭНМГ;
3.Исследование ликвора: выявление белково-клеточной диссоциации с целью уточнения характера полиневропатии (аутоиммунная, синдром Гийена-Барре).
4.Биопсия икроножного нерва - инвазивная процедура, применение которой ограничено строгими показаниями для получения диагностической информации.
5.Биохимические исследования крови и мочи. Проводятся с диагностической и дифференциально-диагностической целью. Круг определяемых веществ или их метаболитов зависит от предполагаемой этиологии полиневропатии (диабет, порфирия, гипогликемия, уремия и др.).
6.Соматическое, рентгенологическое, офтальмологическое и другие обследования с учетом предполагаемой этиологии.
7.Бактериологическое, вирусологическое, иммунологическое исследование в зависимости от возможного этиологического фактора.
8.Выявление периферических вегетативно-сосудистых нарушений с использованием дополнительных методов: РВГ, тепловизиография и др.
9.Диагностика синдрома прогрессирующей вегетативной недостаточности, чаще всего наблюдающейся при диабетической, порфирийной, алкогольной, острой воспалительной демиелини- зирующей полиневропатии.
Дифференциальный диагноз
1.Между полиневропатиями различной этиологии.
2.С миопатиями, поражением периферических нервов при других заболеваниях (отмечены выше в описании отдельных клинических форм полиневропатий).
Течение и прогноз
Можно выделить четыре типа течения полиневропатии: острый (симптомы развиваются в течение нескольких дней); подострый (не более месяца); хронический (более месяца); рецидивирующий (повторные обострения возникают на протяжении многих месяцев или лет). Прогноз, как и течение, отчетливо зависят от этиологии заболевания.
Принципы лечения
1.Госпитализация в неврологическое отделение обязательна при ОВДП, ХВДП, дифтерийной, порфирийной полиневропатии (в связи с возможностью респираторных и бульбарных нарушений), желательна с целью диагностики и лечения в случае подозрения на невропатию любой этиологии.
2.Этапность и комплексность терапии, адекватное сочетание фармакологических препаратов (при болевом синдроме - анал- гетики), физических и др. методов (гипербарическая оксигенация, магнитостимуляция. лазерное облучение крови, массаж, лечебная физкультура, механотерапия и др.), уход за больным с учетом периода и течения заболевания.
3.Особенности терапии с учетом этиологического фактора полиневропатии.
3.1.Инфекционные и аутоиммунные полиневропатии. Лечение должно быть стационарным:
- при легкой и среднетяжелой формах ОВДП кортикостероиды не назначают.
При тяжелой форме, восходящем течении процесса, особенно при нарушении дыхания, используются плазмаферез (2-3 сеанса), большие дозы глюкокортикоидов (преднизолон, метипред - 1000 мг внутривенно ежедневно в течение 3 дней), при необходимости - на фоне ИВЛ, что сокращает сроки респираторной помощи. Есть данные об эффективности внутривенного введения иммуноглобулина.
В восстановительном периоде применяются препараты, улучшающие микроциркуляцию и трофику тканей (трентал, сермион, фосфаден, церебролизин, витамины группы В и др.), физиотерапия, массаж, ЛФК (рано, но осторожно). Необходим тщательный уход;
- при ХВДП применяют преднизолон или метипред в дозе 1-1,5 мг/кг в сутки ежедневно. Поддерживающая доза преднизолона (10-20 мг через день) назначается длительно (до 6-8 мес.) и отменяется после восстановления двигательных функций. При нарастании сенсомоторных нарушений проводится пульс-терапия (как при тяжелых проявлениях ОВДП). В особо тяжелых случаях могут быть эффективны иммуносупрессоры (азатиоприн). Другие методы лечения аналогичны применяемым у больных ОВДП;
- при лечении дифтерийной полиневропатии целесообразно учитывать время появления неврологической симптоматики. В случае ранней фарингеальной невропатии используют дифтерийный анатоксин, лучший эффект достигается в результате плазма- фереза, а при поздней демиелинизации - вазоактивных препаратов (трентал, актовегин) и плазмафереза;
- при герпетической невропатии - этиотропные препараты: ацикловир (завиракс) перорально в течение 5-7 дней, бонафтон внутрь и местно в виде мази, антигистаминные средства, аналгетики, витамины группы В, УВЧ, ультразвук. При постгерпетической невралгии - фамцикловир, трициклические антидепрессанты, адреноблокаторы.
3.2.Наследственные невропатии. Терапия невральной амиотрофии неэффективна. Проводится поддерживающее медикаментозное лечение с целью улучшения микроциркуляции и трофики тканей, массаж, лечебная физкультура. Большое значение имеет уход за кожей ног, ортопедическая коррекция деформаций стоп, при свисающих стопах - специальная обувь.
При острой перемежающейся порфирии лечение стационарное: большие дозы углеводов (глюкоза или левулеза) внутривенно, гематин, цитохром С в течение 5-7 дней, аналгетики, анаприлин, аминазин. При дыхательной недостаточности - управляемое дыхание, другие меры реанимации. Показан плазмаферез.
3.3.Соматогенные полиневропатии:
- при диабетической полиневропатии целесообразна госпитализация в эндокринологическое или неврологическое отделение с целью коррекции этиотропной терапии. Амбулаторное лечение осуществляется совместно с эндокринологом. Необходима нормализация показателей глюкозы в крови и компенсация других проявлений диабета путем рационального дозирования инсулина продленного действия. Используют антиагреганты, препараты никотиновой кислоты, солкосерил, трентал (пентилин). При инсулинонезависимом диабете эффективна альфа-липоевая кислота. Анаболические гормоны назначают в случае проксимальной моторной невропатии. При некупирующемся болевом синдроме аналгетики (парацетамол), финлепсин и амитриптилин в небольших дозах. Могут быть рекомендованы физиотерапевтические методы (электрофорез новокаина, четырехкамерные ванны и др.), оксигенотерапия;
- при паранеопластических полиневропатиях лечение симптоматическое, возможен регресс симптоматики после удаления опухоли и кортикостероидной терапии.
3.4.Невропатии при диффузных болезнях соединительной ткани. Лечение совместно с терапевтом, как правило, в условиях стационара. Необходимы глюкокортикоиды (преднизолон), в тяжелых случаях плазмаферез. Назначают аналгетики, витамины группы В, трентал. Терапия туннельных невропатий обычная.
3.5.Токсические полиневропатии. Общий принцип - исключение воздействия этиотропного фактора. Лечение в остром периоде отравления в профпатологическом или неврологическом стационаре, в периоде восстановления двигательных функций в реабилитационном отделении, амбулаторно. Характер терапии зависит от конкретного токсического агента. Терапия полиневропатий проводится комплексно по обычным правилам. Выявление лекарственной полиневропатии требует отмены препарата. Лечению туберкулеза изониазидом (тубазидом) должно сопутствовать применение пиридоксина (витамина В6). При диагностированной полиневропатии пиридоксин вводится парентерально.
- алкогольная полиневропатия. Стационарное лечение рекомендуется в случае прогрессирования неврологической симптоматики (в неврологическом отделении, психиатрической больнице). Необходимы полный отказ от алкоголя, сбалансированная диета, богатая витаминами. Витамины В1, В6, В12 парентерально, аналгетики, антидепрессанты, клоназепам, финлепсин (в случае стойкого болевого синдрома), физиотерапия, массаж, корригирующая гимнастика.
3.6.Полиневропатии, обусловленные воздействием физических факторов. Требуется изменение условий труда (временное или постоянное исключение этиологического фактора). Лечение невропатии по общим принципам с учетом преобладания периферических вегетативно-сосудистых нарушений: аскорбиновая кислота, индометацин, трентал, блокаторы Са (нифедипин) и другие препараты, улучшающие микроциркуляцию.
Медико-социальная экспертиза Критерии ВУТ
1.При инфекционных и аутоиммунных полиневропатиях:
- ОВДП, синдром Фишера и дифтерийная полиневропатия. Сроки ВН зависят от темпа восстановления двигательных функций. В случае раннего регресса симптоматики они не превышают 3-4 месяцев, при замедленном - целесообразно продолжение лечения по больничному листу по решению ВК, иногда до 6-8 месяцев (если предполагается, что больной сможет вернуться к труду или будет возможность определить менее тяжелую группу инвалидности). Сроки лечения в стационаре (включая отделение восстановительной терапии) колеблются от 1-2 до 3-4 месяцев в зависимости от тяжести заболевания. Более половины больных выписываются из больницы после полного восстановления функций. Они нуждаются в непродолжительном амбулаторном лечениии из-за астенического синдрома. Лицам физического труда необходимо временное облегчение условий работы по рекомендации ВК. Выраженные последствия заболевания (при тяжелом течении) дают основание для направления на БМСЭ до окончания восстановительного периода, не позднее 4 месяцев пребывания на больничном листе. Подобным образом решается вопрос у больных с рецидивами и прогредиентным течением;
- ХВДП. Обычно длительная ВН (до 4 месяцев). В случае выздоровления - возвращение к труду, нередко с ограничениями в зависимости от профессии. При неэффективности терапии, рецидивах - направление на БМСЭ. Оснований для продления лечения по больничному листу, как правило, нет;
- герпетическая невропатия. Лечение в стационаре - в среднем 20 дней. ВН чаще всего ограничивается 1-2 месяцами, однако при постгерпетической невралгии сроки большие; кроме того, больные временно нетрудоспособны в период обострения. Это относится и к больным с синдромом Гийена-Барре.
2.Наследственные невропатии:
- при невральной амиотрофии Шарко-Мари-Туса основанием для лечения по больничному листу может быть декомпенсация заболевания, чаще из-за неблагоприятных условий труда, необходимость обследования, лечения (продолжительность ВН - 1 - 2 месяца);
- порфирийная полиневропатия. Больные временно нетрудоспособны в период приступа (1,5-2 месяца), когда необходимо стационарное лечение. При затянувшемся восстановлении функций - до 3-4 месяцев, иногда с продлением еще на 2-3 месяца или направлением на БМСЭ (в случае выраженного двигательного дефекта).
3.Соматогенные полиневропатии:
- диабетические. ВН определяется с учетом течения диабета (декомпенсация). Прогрессирующая полиневропатия, особенно проявляющаяся вегетативными и трофическими нарушениями, удлиняет сроки лечения по больничному листу. В случае проксимальной моторной невропатии, локальных и множественных невропатий продолжительность ВН в основном зависит от темпа восстановления двигательных функций (чаще 2-3 месяца).
- паранеопластические полиневропатии являются основанием для ВН в период первичной диагностики рака. В дальнейшем необходимость ВН и сроки зависят от результатов оперативного или иного лечения новообразования.
4.Невропатии при диффузных болезнях соединительной ткани. Необходимость ВН в основном зависит от клинических проявлений основного заболевания. Однако невропатии, в том числе туннельные, синдром Гийена-Барре могут являться и основной причиной лечения по больничному листу. Сроки ВН определяются их курабильностью, характером течения.
5.Токсические полиневропатии. Недостаточная эффективность терапии, продолжительность восстановления функций при большинстве форм обусловливают длительную ВН, необходимость продолжения больничного листа по решению ВК. У больных алкогольной полиневропатией учитывается сочетанное поражение ЦНС, возможность рецидивов. Продолжение ВН свыше 4 месяцев обычно нецелесообразно. При мышьяковой, фосфорорганической полиневропатии в связи с неэффективностью терапии, длительным (более года) восстановлением функций ВН не должна быть более 4 месяцев. Медикаментозные полиневропатии, обычно неплохо регрессирующие после отмены препарата, сами по себе могут привести к ВН на протяжении 2-3 месяцев.
6.Полиневропатии вследствие воздействия физических и токсических факторов, как правило, профессиональные. Поэтому в начальной фазе заболевания стоит ограничиться временным переводом больного на более легкую работу по профбюллетеню (на 1,5-2 месяца). При упорных выраженных трофических и двигательных нарушениях больные временно нетрудоспособны на период амбулаторного или стационарного лечения (1-2 месяца).
Основные причины ограничения жизнедеятельности
1.Двигательный дефект вследствие периферического, редко смешанного пара-, тетрапареза конечностей. В связи с более выраженным и ранее возникающим нижним парапарезом в резидуальном периоде полиневропатии или при прогредиентном течении заболевания в различной степени нарушается способность к передвижению, преодолению препятствий. В случае выраженного нижнего парапареза передвижение возможно лишь с помощью вспомогательных средств, при параплегии больные зависят от помощи других лиц. Верхний парапарез из-за преимущественного нарушения функции кистей в большей степени ограничивает трудовые возможности больных в зависимости от профессии. Значительная выраженность парапареза снижает способность или делает невозможным выполнение прикладных действий в быту (личный уход и другие задачи, требующие достаточной ручной активности). Выраженный тетрапарез, тетраплегия приводят к необходимости постоянного постороннего ухода, помощи.
2.Нарушения чувствительности. Болевой синдром сказывается на состоянии жизнедеятельности относительно небольшого количества больных (особенно с профессиональной полиневропатией, постгерпетической невралгией). Дистальная гипестезия, а особенно сенситивная атаксия усугубляют степень ограничения жизнедеятельности и трудовые возможности больных диабетической, алкогольной и некоторыми другими полиневропатиями.
3.Вегетативно-сосудистые и трофические нарушения могут существенно влиять на двигательные функции конечностей, уменьшают способность к длительной ходьбе, стоянию, снижают возможность ручных операций, что приводит к ограничению жизнедеятельности и трудоспособности (чаще при полиневропатиях, вызванных воздействием физических факторов).
1.Общие: неблагоприятные метеорологические условия, низкая температура, высокая влажность, значительное физическое напряжение, контакт с нейротоксическими веществами.
2.Индивидуальные (в зависимости от профессии, условий труда): воздействие конкретного токсического вещества, функциональное перенапряжение верхних конечностей, длительная ходьба, стояние, работа на высоте, у движущихся механизмов (при атаксии), связанная с местной и общей вибрацией.
Трудоспособные больные
1.Перенесшие острую инфекционную, аутоиммунную полиполиневропатию с хорошим (полным) восстановлением функций или когда легкие и умеренные двигательные, чувствительные, трофические нарушения не препятствуют продолжению работы по специальности.
2.Больные диабетической полиневропатией (в начальной стадии заболевания, при компенсированном диабете), легкими проявлениями невральной амиотрофии Шарко-Мари-Тута, алкогольной, некоторых других токсических (лекарственных), соматогенных полиневропатий при регредиентном или стационарном течении заболевания (если клинические проявления основного заболевания не ограничивают трудоспособность больных).
3.Больные профессиональной полиневропатией с умеренными нарушениями функций, без двигательных расстройств, мало- прогредиентным течением заболевания, способные выполнять работу по основной профессии или имеющие низкую квалификацию, при необходимости изменения условий труда, влекущего некоторое снижение заработка, либо если профессиональный труд требует большего напряжения, чем прежде (когда нет оснований для определения III группы инвалидности). Устанавливается утрата от 10 до 30% профессиональной трудоспособности.
Показания для направления на БМСЭ
1.Парезы и параличи конечностей, стойкий болевой синдром, сенситивная атаксия, выраженные вегетативные и трофические нарушения, проявления прогрессирующей вегетативной недостаточности, существенно ограничивающие жизнедеятельность больного.
2.Длительная временная нетрудоспособность при плохом или сомнительном прогнозе в отношении восстановления двигательных и иных функций.
3.Прогрессирующее течение и рецидивы заболевания с учетом этиологии полиневропатии, постгерпетическая невралгия.
4.Невозможность вернуться к работе по специальности в связи с двигательным дефектом и (или) противопоказанными условиями труда, которые не могут быть устранены по заключению ВК.
Необходимый минимум обследования при направлении на БМСЭ
1.Общие анализы крови, мочи.
2.Данные исследования ликвора (у больных с инфекционными и аутоиммунными полиневропатиями).
3.ЭМГ, ЭНМГ (желательно в динамике).
4.Данные соматического, офтальмологического обследования (с учетом этиологии полиневропатии).
5.Результаты бактериологического, вирусологического исслеисследования (в зависимости от этиологии полиневропатии).
6.РВГ, тепловизиография.
7.Биохимические исследования крови и мочи (при токсических, порфирийной, соматических полиневропатиях).
Критерии инвалидности
III группа: умеренные двигательные и (или) атактические, умеренные или выраженные вегетативно-сосудистые, трофические, чувствительные нарушения при стационарном или медленно прогрессирующем течении заболевания в случае: а) потери профессии (необходимости профессионального переобучения на период его осуществления); б) необходимости перевода на другую работу, что связано со значительным сокращением объема производственной деятельности (по критериям ограничения способности к трудовой деятельности, самостоятельному передвижению первой степени).
II группа: выраженное ограничение жизнедеятельности, обусловленное тяжелыми двигательными и (или) атактическими, вегетативными, трофическими нарушениями, выраженным и стойким болевым синдромом при прогредиентном, рецидивирующем или стационарном течении заболевания (по критериям ограничения способности к трудовой деятельности второй степени, к передвижению и самообслуживанию второй степени). Неравномерное вовлечение в патологический процесс верхних и нижних конечностей, нередкая сохранность функций рук даже при выраженном нижнем парапарезе позволяет рекомендовать подобным больным труд на дому или в специально созданных условиях на предприятиях, в учреждениях или организациях.
I группа: резко выраженное ограничение жизнедеятельности у больных с дистальным тетрапарезом, нижней параплегией, часто в сочетании с сенситивной атаксией, что обусловливает необходимость постоянного постороннего ухода (по критериям ограничения способности к передвижению и самообслуживанию третьей степени).
При стойком выраженном нарушении двигательных функций после 4 лет наблюдения инвалидность определяется бессрочно.
Причины инвалидности: 1) общее заболевание; 2) профессиональное заболевание: а) у больных с полиневропатиями, развившимися вследствие воздействия токсических веществ в условиях производства; б) вследствие воздействия физических факторов; вибрационная болезнь, холодовая полиневропатия; вегетативные полиневропатии вследствие перенапряжения верхних конечностей. Одновременно определяется степень утраты профессиональной трудоспособности в процентах; 3) инвалидность вследствие заболевания, полученного в период военной службы (или наступившая в течение 3 месяцев со дня увольнения из армии); 4) инвалидность с детства.